پورپورای هنوخ شوئن لاین یک واسکولیت حاد ژنرالیزه آسپتیک است. شایعترین واسکولیت در کودکان است.بیمارِی پورپورای هنوخ شوئن لاین که بیشتر کودکان و به ویژه پسران( 12-4 ساله) را مبتلا می سازد بطور خلاصه عبارتست از: ضایعات پورپورای (خونریزی زیر جلدی) بر روی پاها، درد مفاصل، دردهای شکمی دوره ای، تب ،احساس کسالت و درگیری کلیوی. این عارضه به احترام دو دکتر به نامهای هنوخ و شوئن لاین که صد سال پیش این بیماری را شرح داده اند، نامگذاری شده است.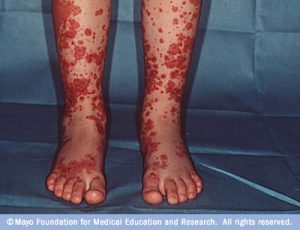
شیوع و همه گیری شناسی
پورپورای هنوخ شوئن لاین بیشتر در کودکان رخ می دهد تا بزرگسالان و معمولاً به دنبال عفونت دستگاه تنفسی فوقانی رخ میدهد. نیمی از مبتلایان زیر 6 سال و 90 درصد آنان زیر 10 سال هستند بروز این بیماری در پسران دو برابر بیشتر از دختران است .نسبت کودکان مبتلا به پورپورای هنوخ شوئن لاین در هر سال 20 در 100000 است و این باعث شده که آنرا شایعترین و اسکولیت دوران بنامند.
علت بیماری
علت آن کاملا معلوم نمی باشد ولی اختلال سیستم ایمنی می تواند از عوامل ایجاد آن باشد. در بیشتر از 75درصد موارد یک عفونت تنفسی فوقانی یا عفونت دستگاه گوارش قبل از شروع بیماری وجود دارد. اغلب در سن 3 تا 15 سالگی رخ میدهد. در مقاله ای دیگر سن ابتلا 2تا 8سالگی ذکر شده است. و در پسرها 2 برابر بیشتر از دختر ها دیده میشود. میزان بروز این بیماری در زمستان بیشتر است. گاهی اوقات پورپورای هنوخ شوئن لاین بعد از گزش حشرات، استفاده از بعضی از داروها مثل کینین، آمپی سیلین، اریترومایسین و پنی سیلین نیز گزارش شده است.
علایم ناشی از بیماری
مشخصات بالینی این سندرم شامل پورپورای برجسته و قابل لمس و ادم و کهیر و بول های هموراژیک در پوست همراه با التهاب غیر مخرب در مفاصل و درد شکم و خونریزی دستگاه گوارش و در گیری کلیه است. آرترالژی یا آرتریت و درگیری دستگاه عصبی نیز در این سندرم دیده میشود. پرفشاری خون درگیری اسکرتوم و ضایعات پوستی بیشتر در اندام تحتانی مشهود است .
روش تشخیص
تشخیص بیماری صرفا بالینی بوده و با معاینه امکانپذیر است. علائم سه گانه تشخیصی ضایعات مفصلی، ضایعات جلدی و درد کولیکی شکم تقریبا در 80درصد از بیماران وجود دارد. گرفتاری مفصلی بیشتر در مفاصل بزرگ مثل زانو و مچ هاست. معمولا ضایعات جلدی در همه بیماران شناخته شده ظاهر می شوند و در اندام تحتانی نمایان هستند. علایم گوارشی 3/2 در کودکان مبتلا دیده میشود. شایعترین شکایت درد کولیکی شکم است که اغلب همراه با استفراغ می باشد. خون در مدفوع بصورت مخفی یا آشکار یا هماتمز وجود دارد .
عدم تشخیص این بیماری در کودکان به علت توام نبودن راش و درد شکم ممکن است با شکم حاد اشتباه شده و سبب لاپاراتومی غیر ضروری شود. در 25 تا 50 درصد بیماران شواهد درگیری کلیوی در فاز حاد دیده میشود. تظاهرات کلیوی اکثر بیماران به هماچوری میکروسکوپیک خلاصه می شود. این بیماری تمایل به عود ندارد و فقط در موارد کمی عود مجدد دیده میشود .درمان داروهای ضد التهاب غیر استروئیدی برای کنترل دردهای مفصلی سودمند هستند. تجویز کورتیکواستروئیدهای سیستمتیک و داروهای سرکوب کننده ایمنی ممکن است برای بیماران مبتلا به عوارض شدید کلیوی و گوارشی لازم باشد. هنگام تجویز این داروها برای علائم گوارشی باید احتیاط کرد، چون می تواند علائم درهم رفتگی روده ها وسوراخ شدن روده را مخفی نگه دارند.
مراقبت های لازم
در صورت وجود تب و درد، کودک را تشویق به استراحت در بستر کنید. نشستن کودک جهت غذا خوردن و راه رفتن تا حمام یا توالت بلامانع است. پس از برطرف شدن تب و درد،کودک می تواند فعالی تهای طبیعی خود را تا آنجا که توان جسمی و حال عمومی وی اجازه می دهد، به تدریج از سر بگیرد. در صورت وجود کودک باید از یک رژیم غذایی معمولی متعادل استفاده کند .
اگرکودک شما دارای علایم پورپورای آلرژیک باشد به پزشک مراجعه نمائید و همچنین هنگام بروز علایم ذیل
درد شکمی مقاوم به درمان
وجود خون در مدفوع
مدفوع سیاه قیری
خونریزی جدید زیر پوستی
وجود خون در ادرار
پیش آگهی
با وجود شیوع بالا این بیماری در کودکان خوشبختانه پیش آگهی بسیار خوبی دارد و علاوه براین درمان آن نیز بسیار ساده می باشد. لذا باید دقت نمود که با درمان صحیح و به موقع از ابتلای بیمار به عوارض این بیماری پیشگیری کنیم.
بیماری در اکثر کودکان خود به خود بر طرف می شود و کمتر از یکماه طول می کشد .پیش آگهی دراز مدت را می توان بر اساس میزان درگیری کلیوی تعیین کرد .

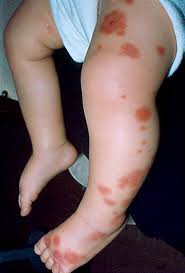


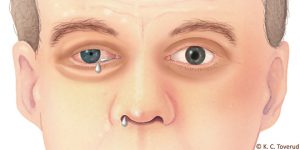 فقط در کشور آمریکا حدود یک میلیون نفر به این بیماری دچار هستند و این بیماری در مردان حدود 7-8 برابر شایعتر از زنان میباشد). برعکس سردرد میگرنی که در زنان شایعتر از مردان است ( اولین حمله سردرد خوشه ای معمولاً در سنین بین 50-20 سال رخ میدهد و حدود 80% این سردرد در شب رخ میدهد با شیوع بیشتر در مردان، معمولا یک طرفه با کیفیت شدید و تیر کشنده ،حدود 30تا 180دقیقه طول می کشدعلت بیماری گر چه علت این نوع سردرد هنوز بخوبی شناخته نشده است، گمان میرود که این سردرد از فعالیت غیر طبیعی سلولها در ناحیه ای از مغز بنام هیپوتالاموس ایجاد شود.علایم ناشی از بیماری درد شدیدی که در اطراف یک چشم و یا گاهی در نزدیکی شقیقه متمرکز است. درد، عمقی بوده و حالت انفجاری دارد و معمولاً در عرض 5 دقیقه به حداکثر خود می رسد و سپس می تواند به نقاط مجاور مثل گونه و چانه گسترش یابد.درد شدید، به داخل فرو رونده ، یا اذیت کننده اشک آلود بودن چشمقرمز و پرعروق بودن ملتحمهوجود مردمک کوچکتر و افتادگی پلک در طرفی که سردرد احساس میشود .آبریزش بینی و یا احساس گرفتگی بینی در همان طرفی که سردرد احساس میشودکند شدن ضربان قلبتهوعتعریقگاهی بی قراری، فعالیت در زمان ابتلا به این بیماری زیاد است و ممکن است رفتار خشونت آمیز همرا باشد. وجود قرمزی چشم و یا اشک ریزش در همان طرفی که احساس درد وجود دارد.بسیاری از افرادی که از سردرد خوشه ای رنج میبرند، هنگامی که در طول سردرد فعالیتی انجام دهند بیشتر احساس راحتی می کنند که این حالت بر عکس یک فرد مبتلا به میگرن است که دوست دارد در یک محل ساکت و تاریک قرار گیرد. روش تشخیص پزشک با پرسیدن سوالاتی از بیمار در مورد نوع سردرد و علائم آن می تواند به وجود سردرد خوشه ای و یا احیاناً سردرد ناشی از عوامل زمینه ای دیگر پی ببرد. همچنین پزشک با معاینه بیمار، سایر عواملی را که باعث ایجاد سردرد می شوند را بررسی میکند. اگر معاینه بیماری طبیعی بوده و نکته خاصی را نداشته باشد و خصوصیات سردرد نیز کاملاً با الگوی سردرد خوشه ای منطبق باشد دیگر به هیچگونه آزمایش دیگری نیاز نیست. البته گاهی پزشکان تستهای اضافی دیگری را نیز انجام میدهند که بعضی از عوامل خطرناک ایجاد کننده سردرد را از قلم نیندازند. این تستها می توانند شامل سی تی اسکن و ام آر آی باشد.درمان درمان ممکن است شامل دارو و تغییر در شیوه زندگی باشد. با توجه به اینکه طول مدت این نوع سردرد اغلب کوتاه بوده و سردرد حالت انفجاری دارد. و تا زمانی که فرد بخواهد به مطب پزشک و یا اتاق اورژانس برسد، سردرد به اتمام رسیده است بنابراین درمان بطور کلی روی پیشگیری از حملات بعدی متمرکز است تا بتوان از این راه هم شدت حملات و هم تعداد حملات بیماری را کاهش داد و همچنین بتوان طول دوره ای را که سردردهای خوشه ای رخ میدهند ،کوتاه کرد.لیتیم و وراپامیل دو داروئی هستند که بیش از بقیه در پیشگیری از سردرد خوشه ای مؤثر بوده اند .سایر داروهائی که به این منظور بکار می روند شامل پردنیزون ،سیپروهپتادتین و متی سرژید می باشد.استنشاق اکسیژن 100% بمدت 15 دقیقه از طریق ماسک اکسیژن هم می تواند در کنترل سردرد مؤثر باشد، اگر هنگامی که اولین علائم حمله آغاز شد بکار گرفته شود.مراقبت های لازم بعلت اینکه هنوز مکانیسم اصلی ایجاد این نوع سردرد شناخته نشده است، بنابراین راهی برای جلوگیری از حمله اولیه این بیماری وجود ندارد. البته بیماران می توانند احتمال ایجاد حملات بعدی را با پرهیز از مصرف الکل، ترک سیگار و داشتن یک الگوی خواب منظم ،کاهش دهند.همیشه راست ومستقیم بایستید وبنشینید طرز نشستن غلط و ناجور قرار گرفتن ستون فقرات موجب وارد آمدن فشار به مهرههای گردن شده و سردرد را موجب میشود . ت دزدهاد غس اهاد آژیی)خاو ینکسوسیبآدر مصرف دارو زیاده روی نکنید. مصرف بی رویه قرصهای سردرد خود به خود موجب سردرد میشود.آب فراوان بنوشید. مصرف کم آب آشامیدنی و تشنگی باعث خشکی سلولهای بدن شده و باعث سردرد گردد.اگر پس از خوردن غذا و یا صرف آشامیدنی دچار سردرد شدید فهرستی از غذاهای مصرف شده را یادداشت کنید.مصرف کنند گان برخی از مواد خوراکی ماننند پنیر ویا شکلات ازخود حساسیت نشان میدهند و دچار سردرد میشوند.هوای داخل خانه یا دفتر کار خود را از آلودگی پاک کنید واز هوای تازه تنفس کنید پس از رنگ آمیزی اتاق درب و پنجره هارا باز نگه دارید تا بوی تند مواد پاک کننده مانند تینر و رنگ از اتاق خارج شود.از استراحت و خواب کافی در شب و نیمروز غافل نشوید. بی خوابی از عوامل اصلی در بروز سردرد محسوب میشود. نخوردن غذا و گرسنه ماندن غیر طبیعی باعث ایجاد سردرد میشود.از زیاده روی در مصرف چای، قهوه و آشامیدنیهای کافئی ندار پرهیز کنید. پیش آگهی معمولاً سردرد خوشه ای بین نیم تا سه ساعت و حدود1-3 بار در روز و برای مدت 4-8 هفته بطول می انجامد. هنگامیکه یک دوره بیماری طی شد معمولاً فرد برای ماهها و حتی گاه برای سالها یک دوره بدون سردرد را تجربه خواهد کرد. البته افرادی که مبتلا به سردرد خوشه ای هستند بطور متوسط سالانه یک دوره حمله بیماری تجربه میکنند. درمان داروئی سردرد خوشه ای می تواند باعث کاهش و یا کنترل درد و کوتاه شدن دوره بیماری شود، اما تاکنون درمان دائمی برای این بیماری یافت نشده است. البته با درمان صحیح این عارضه می توان باعث تبدیل بیماری فعال به حالت نهفته و غیر فعال برای مدتی طولانی شد.
فقط در کشور آمریکا حدود یک میلیون نفر به این بیماری دچار هستند و این بیماری در مردان حدود 7-8 برابر شایعتر از زنان میباشد). برعکس سردرد میگرنی که در زنان شایعتر از مردان است ( اولین حمله سردرد خوشه ای معمولاً در سنین بین 50-20 سال رخ میدهد و حدود 80% این سردرد در شب رخ میدهد با شیوع بیشتر در مردان، معمولا یک طرفه با کیفیت شدید و تیر کشنده ،حدود 30تا 180دقیقه طول می کشدعلت بیماری گر چه علت این نوع سردرد هنوز بخوبی شناخته نشده است، گمان میرود که این سردرد از فعالیت غیر طبیعی سلولها در ناحیه ای از مغز بنام هیپوتالاموس ایجاد شود.علایم ناشی از بیماری درد شدیدی که در اطراف یک چشم و یا گاهی در نزدیکی شقیقه متمرکز است. درد، عمقی بوده و حالت انفجاری دارد و معمولاً در عرض 5 دقیقه به حداکثر خود می رسد و سپس می تواند به نقاط مجاور مثل گونه و چانه گسترش یابد.درد شدید، به داخل فرو رونده ، یا اذیت کننده اشک آلود بودن چشمقرمز و پرعروق بودن ملتحمهوجود مردمک کوچکتر و افتادگی پلک در طرفی که سردرد احساس میشود .آبریزش بینی و یا احساس گرفتگی بینی در همان طرفی که سردرد احساس میشودکند شدن ضربان قلبتهوعتعریقگاهی بی قراری، فعالیت در زمان ابتلا به این بیماری زیاد است و ممکن است رفتار خشونت آمیز همرا باشد. وجود قرمزی چشم و یا اشک ریزش در همان طرفی که احساس درد وجود دارد.بسیاری از افرادی که از سردرد خوشه ای رنج میبرند، هنگامی که در طول سردرد فعالیتی انجام دهند بیشتر احساس راحتی می کنند که این حالت بر عکس یک فرد مبتلا به میگرن است که دوست دارد در یک محل ساکت و تاریک قرار گیرد. روش تشخیص پزشک با پرسیدن سوالاتی از بیمار در مورد نوع سردرد و علائم آن می تواند به وجود سردرد خوشه ای و یا احیاناً سردرد ناشی از عوامل زمینه ای دیگر پی ببرد. همچنین پزشک با معاینه بیمار، سایر عواملی را که باعث ایجاد سردرد می شوند را بررسی میکند. اگر معاینه بیماری طبیعی بوده و نکته خاصی را نداشته باشد و خصوصیات سردرد نیز کاملاً با الگوی سردرد خوشه ای منطبق باشد دیگر به هیچگونه آزمایش دیگری نیاز نیست. البته گاهی پزشکان تستهای اضافی دیگری را نیز انجام میدهند که بعضی از عوامل خطرناک ایجاد کننده سردرد را از قلم نیندازند. این تستها می توانند شامل سی تی اسکن و ام آر آی باشد.درمان درمان ممکن است شامل دارو و تغییر در شیوه زندگی باشد. با توجه به اینکه طول مدت این نوع سردرد اغلب کوتاه بوده و سردرد حالت انفجاری دارد. و تا زمانی که فرد بخواهد به مطب پزشک و یا اتاق اورژانس برسد، سردرد به اتمام رسیده است بنابراین درمان بطور کلی روی پیشگیری از حملات بعدی متمرکز است تا بتوان از این راه هم شدت حملات و هم تعداد حملات بیماری را کاهش داد و همچنین بتوان طول دوره ای را که سردردهای خوشه ای رخ میدهند ،کوتاه کرد.لیتیم و وراپامیل دو داروئی هستند که بیش از بقیه در پیشگیری از سردرد خوشه ای مؤثر بوده اند .سایر داروهائی که به این منظور بکار می روند شامل پردنیزون ،سیپروهپتادتین و متی سرژید می باشد.استنشاق اکسیژن 100% بمدت 15 دقیقه از طریق ماسک اکسیژن هم می تواند در کنترل سردرد مؤثر باشد، اگر هنگامی که اولین علائم حمله آغاز شد بکار گرفته شود.مراقبت های لازم بعلت اینکه هنوز مکانیسم اصلی ایجاد این نوع سردرد شناخته نشده است، بنابراین راهی برای جلوگیری از حمله اولیه این بیماری وجود ندارد. البته بیماران می توانند احتمال ایجاد حملات بعدی را با پرهیز از مصرف الکل، ترک سیگار و داشتن یک الگوی خواب منظم ،کاهش دهند.همیشه راست ومستقیم بایستید وبنشینید طرز نشستن غلط و ناجور قرار گرفتن ستون فقرات موجب وارد آمدن فشار به مهرههای گردن شده و سردرد را موجب میشود . ت دزدهاد غس اهاد آژیی)خاو ینکسوسیبآدر مصرف دارو زیاده روی نکنید. مصرف بی رویه قرصهای سردرد خود به خود موجب سردرد میشود.آب فراوان بنوشید. مصرف کم آب آشامیدنی و تشنگی باعث خشکی سلولهای بدن شده و باعث سردرد گردد.اگر پس از خوردن غذا و یا صرف آشامیدنی دچار سردرد شدید فهرستی از غذاهای مصرف شده را یادداشت کنید.مصرف کنند گان برخی از مواد خوراکی ماننند پنیر ویا شکلات ازخود حساسیت نشان میدهند و دچار سردرد میشوند.هوای داخل خانه یا دفتر کار خود را از آلودگی پاک کنید واز هوای تازه تنفس کنید پس از رنگ آمیزی اتاق درب و پنجره هارا باز نگه دارید تا بوی تند مواد پاک کننده مانند تینر و رنگ از اتاق خارج شود.از استراحت و خواب کافی در شب و نیمروز غافل نشوید. بی خوابی از عوامل اصلی در بروز سردرد محسوب میشود. نخوردن غذا و گرسنه ماندن غیر طبیعی باعث ایجاد سردرد میشود.از زیاده روی در مصرف چای، قهوه و آشامیدنیهای کافئی ندار پرهیز کنید. پیش آگهی معمولاً سردرد خوشه ای بین نیم تا سه ساعت و حدود1-3 بار در روز و برای مدت 4-8 هفته بطول می انجامد. هنگامیکه یک دوره بیماری طی شد معمولاً فرد برای ماهها و حتی گاه برای سالها یک دوره بدون سردرد را تجربه خواهد کرد. البته افرادی که مبتلا به سردرد خوشه ای هستند بطور متوسط سالانه یک دوره حمله بیماری تجربه میکنند. درمان داروئی سردرد خوشه ای می تواند باعث کاهش و یا کنترل درد و کوتاه شدن دوره بیماری شود، اما تاکنون درمان دائمی برای این بیماری یافت نشده است. البته با درمان صحیح این عارضه می توان باعث تبدیل بیماری فعال به حالت نهفته و غیر فعال برای مدتی طولانی شد. 
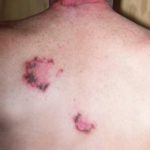 شیوع و همه گیری شناسی هیچ اطلاع دقیقی از شیوع بیماران پنفیگوس خوشخیم فامیلی در دسترس نیست.اختلال پوستی غالب کرموزومی وراثتی نادر است که به واسطه جهش ژنی در ژن 1C2 ATP که بر روی کروموزم 3قرار دارد بوجود می آید، غالباً به شکل تک گیر رخ میدهدعلت بیماری جهش بر روی یک کپی از ژن که بر روی کروموزم شماره 3 قرار دارد و پروتئین« hsPAL» را رمزدار می کند موجب می شود که فقط نیمی از پروتئین لازم ساخته شود و سلولهای پوست بدرستی به هم نچسبد این امر باعث به وجود آمدن «آگینه تالوزیس »تاولها و جوشهای ملتهب بر روی پوست میشود هیچ درمانی ندارند.علایم ناشی از بیماری این بیماری بوسیله بروز جوشهای ملتهب و تاولهایی در پوست که معمولاً در قسمتهای چی نهای پوستها و یا اغلب در سطح وسیعی از بدن، شناسائی میشود. تاولهای دردناکی که شکافته شده و گاهی هم عفونی ،آبکی میشوند.با شکل گرفتن تاولهای جدید بر روی پوست تر، گاهی ظاهراً سیکل بی پایان از طغیانها. فضای قرمز و پولکدار و تاولهای حساسیت زایی که در این نواحی پدیدار میشود مخصوصاً در قسمتهای گردن و چین های پوستی زیر دستها و پاها ،کشاله ران، زیر پستانها.پوست در فضای بین تاولها کاملاً نرمال به نظر میرسد و جای زخم یا سوختگی وجود ندارد .روش تشخیص معمولاً بیماری هلی – هلی بوسیله شکل ضایعه و سوابق فامیلی تشخیص داده میشود، ولی اغلب با سایر مشکلات پوستی اشتباه می شود. تشخیص بیماری با نمونه برداری و سوابق فامیلی تأیید میگردد. ترشحات زخمهای دهانی و آنتیبادیهای داخل سلولی پمفیکوس خوشخیم فامیلی را از سایر پمفی کوسها متمایز میسازد.درمان ک ورتونهای موضعی اغلب برای بهبود طغیان بیماری کمک می کند و استفاده از کورتیکواستروئید که برای جلوگیری از نازک شدن لایه پوست توصیه شده است مؤثر است.داروهایی همچون آنتیبیوتیکها ،ضد قارچها ،کورتونها در مواقعی که زخم عفونی شده است کاربرد دارند. بهتر است پوست نگه داشته شود و خشک بودن از تشدید ضایعه جلوگیری می کند.برخی برای جبران جلوۀ ظاهری از «بازسازی با استفاده از اشعه لیزر» استفاده می کنند.لایه بالای روی پوست می سوزد و باعث بهبود پوست می شود و هیچ ضایع پوستی در این مکان دوباره رشد نمی کند.عفونتهای ویروسی، قارچی، میکروبی در این موارد شایع هستند و شاید ضایعات را تشدید کنند.برخی بیماران پی برده اند که برخی غذاها ،سیکلهای هورمونی، استرسها موجب طغیان علایم می شوند. مراقبت های لازم گرما و عرق گردن، سایش شدید ممکن است منجر به پیدا شدن خالهایی در محل شود ،معقول است که از این موارد دوری کنیم، برای مثال پیراهن تازه را قبل از پوشیدن بشوئیم چون در نرم شدن یقه مؤثر است ،توصیه میشود که لباسهای نرم و راحتی پوشیده شود، وزن خود را تا حد امکان برای کم کردن سائیدگی پوست پایین نگه بدارید.از تمریناتی همچون شنا کردن که باعث عرق کردن می شوند دوری کنید و همچنین فعالیتهایی که با انجام آنها زیاد عرق می کنید. دانستن این نقطه با ارزش است که گذراندن تعطیلات در کشورهای گرم و مرطوب شرایط بیمار را بدتر می کند.پیش آگهی بیماران مبتلا به پمفیگوس خانوادگی خوشخیم زندگی طولانی همراه با قدرت تولید مثل عادی دارند. این اختلال پوستی بیشتر پوست را درگیر میکند تا اینکه یک خطر جدی برای سلامتی بیمار تلقی گردد .
شیوع و همه گیری شناسی هیچ اطلاع دقیقی از شیوع بیماران پنفیگوس خوشخیم فامیلی در دسترس نیست.اختلال پوستی غالب کرموزومی وراثتی نادر است که به واسطه جهش ژنی در ژن 1C2 ATP که بر روی کروموزم 3قرار دارد بوجود می آید، غالباً به شکل تک گیر رخ میدهدعلت بیماری جهش بر روی یک کپی از ژن که بر روی کروموزم شماره 3 قرار دارد و پروتئین« hsPAL» را رمزدار می کند موجب می شود که فقط نیمی از پروتئین لازم ساخته شود و سلولهای پوست بدرستی به هم نچسبد این امر باعث به وجود آمدن «آگینه تالوزیس »تاولها و جوشهای ملتهب بر روی پوست میشود هیچ درمانی ندارند.علایم ناشی از بیماری این بیماری بوسیله بروز جوشهای ملتهب و تاولهایی در پوست که معمولاً در قسمتهای چی نهای پوستها و یا اغلب در سطح وسیعی از بدن، شناسائی میشود. تاولهای دردناکی که شکافته شده و گاهی هم عفونی ،آبکی میشوند.با شکل گرفتن تاولهای جدید بر روی پوست تر، گاهی ظاهراً سیکل بی پایان از طغیانها. فضای قرمز و پولکدار و تاولهای حساسیت زایی که در این نواحی پدیدار میشود مخصوصاً در قسمتهای گردن و چین های پوستی زیر دستها و پاها ،کشاله ران، زیر پستانها.پوست در فضای بین تاولها کاملاً نرمال به نظر میرسد و جای زخم یا سوختگی وجود ندارد .روش تشخیص معمولاً بیماری هلی – هلی بوسیله شکل ضایعه و سوابق فامیلی تشخیص داده میشود، ولی اغلب با سایر مشکلات پوستی اشتباه می شود. تشخیص بیماری با نمونه برداری و سوابق فامیلی تأیید میگردد. ترشحات زخمهای دهانی و آنتیبادیهای داخل سلولی پمفیکوس خوشخیم فامیلی را از سایر پمفی کوسها متمایز میسازد.درمان ک ورتونهای موضعی اغلب برای بهبود طغیان بیماری کمک می کند و استفاده از کورتیکواستروئید که برای جلوگیری از نازک شدن لایه پوست توصیه شده است مؤثر است.داروهایی همچون آنتیبیوتیکها ،ضد قارچها ،کورتونها در مواقعی که زخم عفونی شده است کاربرد دارند. بهتر است پوست نگه داشته شود و خشک بودن از تشدید ضایعه جلوگیری می کند.برخی برای جبران جلوۀ ظاهری از «بازسازی با استفاده از اشعه لیزر» استفاده می کنند.لایه بالای روی پوست می سوزد و باعث بهبود پوست می شود و هیچ ضایع پوستی در این مکان دوباره رشد نمی کند.عفونتهای ویروسی، قارچی، میکروبی در این موارد شایع هستند و شاید ضایعات را تشدید کنند.برخی بیماران پی برده اند که برخی غذاها ،سیکلهای هورمونی، استرسها موجب طغیان علایم می شوند. مراقبت های لازم گرما و عرق گردن، سایش شدید ممکن است منجر به پیدا شدن خالهایی در محل شود ،معقول است که از این موارد دوری کنیم، برای مثال پیراهن تازه را قبل از پوشیدن بشوئیم چون در نرم شدن یقه مؤثر است ،توصیه میشود که لباسهای نرم و راحتی پوشیده شود، وزن خود را تا حد امکان برای کم کردن سائیدگی پوست پایین نگه بدارید.از تمریناتی همچون شنا کردن که باعث عرق کردن می شوند دوری کنید و همچنین فعالیتهایی که با انجام آنها زیاد عرق می کنید. دانستن این نقطه با ارزش است که گذراندن تعطیلات در کشورهای گرم و مرطوب شرایط بیمار را بدتر می کند.پیش آگهی بیماران مبتلا به پمفیگوس خانوادگی خوشخیم زندگی طولانی همراه با قدرت تولید مثل عادی دارند. این اختلال پوستی بیشتر پوست را درگیر میکند تا اینکه یک خطر جدی برای سلامتی بیمار تلقی گردد . 
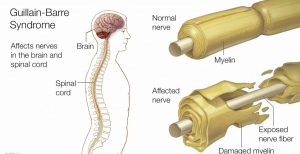 شیوع و همه گیری شناسی
میزان بروز نشانگان گیلان باره بین 6/1-2/1 مورد در 100 هزار نفر است. سالانه یک تا دو نفر از هر صد هزار نفر به این بیماری مبتلا میشوند. شایعترین علت فلج شل، همین بیماریست و در مواردی میتواند حتی حیات بیمار را نیز بامخاطراتی روبرو کند ،اما اغلب مبتلایان با کمترین عارضه ای بهبود می یابند .علت بیماری علت این بیماری هنوز به روشنی مشخص نیست ولی معمولاً بعد از یک عفونت ویروسی مانند سرماخوردگی یا آنفولانزا اتفاق می افتد همچنین بعد از عفونت با یک باکتری به نام کامپیلکوباکتر هم ممکن است بیماری بروز نماید عفونت با کامپیلوباکتر ممکن است بعد از خوردن آب آلوده یا غذای نپخته( مخصوصاً مرغ و ماهی و.. .) رخ دهد. تخریب لایه میلین رشته های عصبی باعث از بین رفتن هدایت اعصاب میشود و در نتیجه اعصاب حسی و حرکتی عملکرد خود را از دست میدهد.در بعضی موارد ممکن است علایم گیلن باره بعد از اعمال جراحی اتفاق بیفتد گاهی هم هیچ گونه عامل شناخته شده ای وجود ندارد اما در همه موارد ذکر شده به طور حتم اختلال درعملکرد سیستم ایمنی وجود دارد .علایم ناشی از بیماری اولین علامت گیلن باره پارستزی و بی حسی دیستال اندام تحتانی است. این علامت با گذشت زمان تشدید یافته، ضعف نیز به آن اضافه میشود و در طی چند هفته به پروگزیمال اندام تحتانی و فوقانی می رسد .در انواع خفیف ممکن است ضعف متوقف شود اما در انواع شدیدتر ضعف پیشرفت می کند و بمرور اندام تحتانی را کاملا از کار میاندازد. بازوها نیز ممکن است درگیر شوند .ضعف یا فلج در عرض24 تا 48 ساعت بدتر می شود و در بعضی موارد ممکن است از بازو شروع شود وبه سمت پایین گسترش بیابد حتی در بعضی موارد ضعف و فلج به طور همزمان دست و پا را درگیر می کنند. از علائم دیگر این سندرم می توان به کرختی و گزگز( numbness) و تندرنس یا درد عضله که می تواند شبیه به درد کرامپی باشد اشاره کرد .از جمله علائم اورژانسی گیلن باره که نیاز به مداخله اورژانسی دارند باید به سختی در بلع سرازیرشدن آب دهان و مشکل در نفس کشیدن اشاره کرد. از جمله علائم دیگر این بیماری می توان به: اختلال در تکلم، جویدن و بلع مواد غذائی، همچنین اشکال در حرکات چشمها و نیز کمر درد اشاره کرد .روش تشخیص آزمایش دقیق و قطعی برای تشخیص گیلن باره وجود ندارد اما تشخیص براساس علایم از جمله ضعف ماهیچه ها و ناتوانی در راه رفتن، آزمایشات و تاریخچه ی بیماری صورت می گیرد. پزشک یا پرستار درباره علایم و نشانه ها می پرسد و معاینات لازم را انجام میدهد.آزمایشات شامل:
شیوع و همه گیری شناسی
میزان بروز نشانگان گیلان باره بین 6/1-2/1 مورد در 100 هزار نفر است. سالانه یک تا دو نفر از هر صد هزار نفر به این بیماری مبتلا میشوند. شایعترین علت فلج شل، همین بیماریست و در مواردی میتواند حتی حیات بیمار را نیز بامخاطراتی روبرو کند ،اما اغلب مبتلایان با کمترین عارضه ای بهبود می یابند .علت بیماری علت این بیماری هنوز به روشنی مشخص نیست ولی معمولاً بعد از یک عفونت ویروسی مانند سرماخوردگی یا آنفولانزا اتفاق می افتد همچنین بعد از عفونت با یک باکتری به نام کامپیلکوباکتر هم ممکن است بیماری بروز نماید عفونت با کامپیلوباکتر ممکن است بعد از خوردن آب آلوده یا غذای نپخته( مخصوصاً مرغ و ماهی و.. .) رخ دهد. تخریب لایه میلین رشته های عصبی باعث از بین رفتن هدایت اعصاب میشود و در نتیجه اعصاب حسی و حرکتی عملکرد خود را از دست میدهد.در بعضی موارد ممکن است علایم گیلن باره بعد از اعمال جراحی اتفاق بیفتد گاهی هم هیچ گونه عامل شناخته شده ای وجود ندارد اما در همه موارد ذکر شده به طور حتم اختلال درعملکرد سیستم ایمنی وجود دارد .علایم ناشی از بیماری اولین علامت گیلن باره پارستزی و بی حسی دیستال اندام تحتانی است. این علامت با گذشت زمان تشدید یافته، ضعف نیز به آن اضافه میشود و در طی چند هفته به پروگزیمال اندام تحتانی و فوقانی می رسد .در انواع خفیف ممکن است ضعف متوقف شود اما در انواع شدیدتر ضعف پیشرفت می کند و بمرور اندام تحتانی را کاملا از کار میاندازد. بازوها نیز ممکن است درگیر شوند .ضعف یا فلج در عرض24 تا 48 ساعت بدتر می شود و در بعضی موارد ممکن است از بازو شروع شود وبه سمت پایین گسترش بیابد حتی در بعضی موارد ضعف و فلج به طور همزمان دست و پا را درگیر می کنند. از علائم دیگر این سندرم می توان به کرختی و گزگز( numbness) و تندرنس یا درد عضله که می تواند شبیه به درد کرامپی باشد اشاره کرد .از جمله علائم اورژانسی گیلن باره که نیاز به مداخله اورژانسی دارند باید به سختی در بلع سرازیرشدن آب دهان و مشکل در نفس کشیدن اشاره کرد. از جمله علائم دیگر این بیماری می توان به: اختلال در تکلم، جویدن و بلع مواد غذائی، همچنین اشکال در حرکات چشمها و نیز کمر درد اشاره کرد .روش تشخیص آزمایش دقیق و قطعی برای تشخیص گیلن باره وجود ندارد اما تشخیص براساس علایم از جمله ضعف ماهیچه ها و ناتوانی در راه رفتن، آزمایشات و تاریخچه ی بیماری صورت می گیرد. پزشک یا پرستار درباره علایم و نشانه ها می پرسد و معاینات لازم را انجام میدهد.آزمایشات شامل:
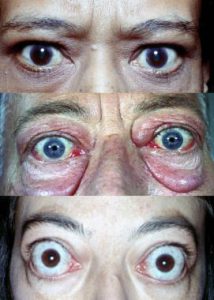

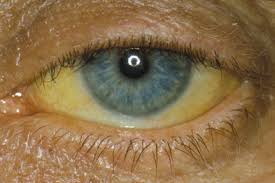 اسامی دیگر یرقان خانوادگی غیرهمولیزی، هیپربیلیرو بینمی نوع اولشیوع و همه گیری شناسی این اختلال در هر دو جنس و در تمام سنین دیده می شود اما در مردان بیشتر است. این نشانگان از تولد با فرد همراه است اما علایم آن ممکن است تا 20-40سالگی آشکار نشوند.علت بیماری کبد در دفع بیلی روبین در صفرا خوب عمل نمی کند، که این امر باعث می شود سطح بیلی روبین خون از حالت طبیعی بالاتر باشد. اگر سطح بیلی روبین خون از یک حد معینی فراتر رود، زردی ممکن است ظاهر شود البته این نشانگان عواقب و عوارض خاص و خطرناکی برای فرد در برندارد.اگر در ارتباط با این بیماری مشکلی در کبد وجود داشته باشد معمولاً خفیف است.علایم ناشی از بیماری معمولاً علامتی وجود ندارد.ندرتاً ممکن است زردی خفیف (زرد شدن پوست و چشمها)، خستگی، بی اشتهایی ، یا درد در قسمت بالایی شکم به وجود آیند.زردی چشمها که در بیماران بروز می کند گاهی کم و گاهی زیاد است ولی این بیماران هیچ علامتی مبنی بر بیماری کبدی مانند تهوع،استفراغ، بی اشتهایی و یا درد در قسمت بالایی شکم و… ندارد.درآزمایشهایی که پزشک برای بیمار درخواست میکند،تنها نکته مثبت بالا بودن «بیلی روبین» غیرمستقیم است،درحالی که آنزیم های کبدی زیاد هستندوآثاری از تخریب گلبول های قرمز قرمز وجود ندارد.روش تشخیصاز طریق معاینه کبد،طحال وانجام برخی آزمایشهای خونی بیماری ژیلبرت در فردقابل تشخیص است.سونوگرافی کبدوطحال نیزاز دیگر روش های تشخیصی است.همچنین تست ریفامپین به عنوان یک تست تشخیصی مورد استفاده قرار می گیرد به نحوی که باعث افزایش میزان بیلی روبین سرم بیماران میشود.درمان بیماری ژیلبرت ،بیماری جدی نیست و درمان آن، با شناسایی علت بروز بیماری در فرد و رفع آن، امکان پذیر است. بر این اساس در صورتی که علت بروز بیماری، فعالیت شدید فیزیکی باشد کاهش میزان فعالیت فیزیکی برای درمان بیماری و بهبود فرد ضروری است. مصرف “اسید فولیک” نیز در درمان بیماری ژیلبرت نقش موثری دارد. پرهیز از گرسنگی، مصرف مایعات و مواد قندی بیشتر و کاهش فشارهای عصبی، در پیشگیری از ابتلا به این بیماری موثر است.سرماخوردگی نیز در برخی از این افراد سبب بالا رفتن “بیلی روبین” خون، زرد شدن سفیدی چشم و بروز بیماری ژیلبرت میشود.عللی که باعث مشکل دار کردن بیمار میشود شامل: کم آبی بدن ،گرسنگی، بیمار شدن مکرر مثلا سرماخوردگی های پی در پی، دوره های قاعد گی خانمها فشار به بدن مثلا یک حادثه و یا فعالیت زیاد و بطور کلی استرس.مراقبت های لازم پرهیز از گرسنگی، مصرف مایعات و مواد قندی در طول روز در پیشگیری از ابتلای فرد به بیماری یادشده نقش موثری دارد این بیماری نیاز به یک دوره درمان جدی ندارد و فقط درمان فرد نیازمند شناخت عامل بروز بیماری و از بین بردن آن است. عوامل بروز بیماری عبارتند از کم آبی، ناشتا بودن طولانی که باعث افزایش بیلی روبین غیر کونژوگه می شود، عادت ماهیانه، استرس عصبی و روحی و روانی .پیش آگهیاین سندرم یک اختلال خوش خیم ارثی است. و رابطه ای با کاهش طول عمر ندارد و افراد مبتلا همانند افراد دیگر میتوانند زندگی طبیعی (ازدواج، تولد فرزند) داشته و جای هیچ نگرانی وجود ندارد. راه خاصی برای پیشگیری وجود ندارد .
اسامی دیگر یرقان خانوادگی غیرهمولیزی، هیپربیلیرو بینمی نوع اولشیوع و همه گیری شناسی این اختلال در هر دو جنس و در تمام سنین دیده می شود اما در مردان بیشتر است. این نشانگان از تولد با فرد همراه است اما علایم آن ممکن است تا 20-40سالگی آشکار نشوند.علت بیماری کبد در دفع بیلی روبین در صفرا خوب عمل نمی کند، که این امر باعث می شود سطح بیلی روبین خون از حالت طبیعی بالاتر باشد. اگر سطح بیلی روبین خون از یک حد معینی فراتر رود، زردی ممکن است ظاهر شود البته این نشانگان عواقب و عوارض خاص و خطرناکی برای فرد در برندارد.اگر در ارتباط با این بیماری مشکلی در کبد وجود داشته باشد معمولاً خفیف است.علایم ناشی از بیماری معمولاً علامتی وجود ندارد.ندرتاً ممکن است زردی خفیف (زرد شدن پوست و چشمها)، خستگی، بی اشتهایی ، یا درد در قسمت بالایی شکم به وجود آیند.زردی چشمها که در بیماران بروز می کند گاهی کم و گاهی زیاد است ولی این بیماران هیچ علامتی مبنی بر بیماری کبدی مانند تهوع،استفراغ، بی اشتهایی و یا درد در قسمت بالایی شکم و… ندارد.درآزمایشهایی که پزشک برای بیمار درخواست میکند،تنها نکته مثبت بالا بودن «بیلی روبین» غیرمستقیم است،درحالی که آنزیم های کبدی زیاد هستندوآثاری از تخریب گلبول های قرمز قرمز وجود ندارد.روش تشخیصاز طریق معاینه کبد،طحال وانجام برخی آزمایشهای خونی بیماری ژیلبرت در فردقابل تشخیص است.سونوگرافی کبدوطحال نیزاز دیگر روش های تشخیصی است.همچنین تست ریفامپین به عنوان یک تست تشخیصی مورد استفاده قرار می گیرد به نحوی که باعث افزایش میزان بیلی روبین سرم بیماران میشود.درمان بیماری ژیلبرت ،بیماری جدی نیست و درمان آن، با شناسایی علت بروز بیماری در فرد و رفع آن، امکان پذیر است. بر این اساس در صورتی که علت بروز بیماری، فعالیت شدید فیزیکی باشد کاهش میزان فعالیت فیزیکی برای درمان بیماری و بهبود فرد ضروری است. مصرف “اسید فولیک” نیز در درمان بیماری ژیلبرت نقش موثری دارد. پرهیز از گرسنگی، مصرف مایعات و مواد قندی بیشتر و کاهش فشارهای عصبی، در پیشگیری از ابتلا به این بیماری موثر است.سرماخوردگی نیز در برخی از این افراد سبب بالا رفتن “بیلی روبین” خون، زرد شدن سفیدی چشم و بروز بیماری ژیلبرت میشود.عللی که باعث مشکل دار کردن بیمار میشود شامل: کم آبی بدن ،گرسنگی، بیمار شدن مکرر مثلا سرماخوردگی های پی در پی، دوره های قاعد گی خانمها فشار به بدن مثلا یک حادثه و یا فعالیت زیاد و بطور کلی استرس.مراقبت های لازم پرهیز از گرسنگی، مصرف مایعات و مواد قندی در طول روز در پیشگیری از ابتلای فرد به بیماری یادشده نقش موثری دارد این بیماری نیاز به یک دوره درمان جدی ندارد و فقط درمان فرد نیازمند شناخت عامل بروز بیماری و از بین بردن آن است. عوامل بروز بیماری عبارتند از کم آبی، ناشتا بودن طولانی که باعث افزایش بیلی روبین غیر کونژوگه می شود، عادت ماهیانه، استرس عصبی و روحی و روانی .پیش آگهیاین سندرم یک اختلال خوش خیم ارثی است. و رابطه ای با کاهش طول عمر ندارد و افراد مبتلا همانند افراد دیگر میتوانند زندگی طبیعی (ازدواج، تولد فرزند) داشته و جای هیچ نگرانی وجود ندارد. راه خاصی برای پیشگیری وجود ندارد . 
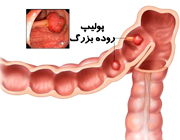 پولیپوز متعدد کولون ،FAPشیوع و همه گیری شناسیاین بیماری عامل کم تر از 1% از همۀ موارد سرطان رودۀ بزرگ و راست روده است.علت بیماری این بیماری با منشع ارثی و تغییر در یک ژن خاص به نام APC ایجاد می شود. ژن APC که به عنوان سرکوب کننده تومور عمل می کند در روی بازوی بلند کروموزوم 5شناسائی شده است و جهش در این ژن باعث بروز بیماری می شود. صفت بیماری اتوزومال غالب است و به جنس وابسته نیست.علایم ناشی از بیماریعلائم روده ای و مقعدی مانند خونریزی، اسهال و درد شکم معمولاً در بیماران درمان نشده تا سن متوسط 30 سال ایجاد می شود .بیش از صد پولیپ با اندازه و شک لهای متنوع در کولون و رکتوم وجود دارند. سندرم گاردنر و سندرم تورکو نمونه هائی از پولیپوز آدنوماتوی خانوادگی با تفاوتهائی در تظاهرات خارج کولونی هستند .
روش تشخیصافزایش مادرزادی اپ یتلیوم رنگدانه ای شبکیه در اعضاء مبتلاء دوسوم خانواده های دچار پولیپوز آدنوماتوی خانوادگی، از سن سه ماهگی شروع م یشود؛ این ناهنجاری (همیشه دوطرفه، بیش از چهارضایعه در هرطرف)، با حساسیت 97% وجود پولیپوز آدنوماتوی خانوادگی را پیش بینی می کند .
پولیپوز متعدد کولون ،FAPشیوع و همه گیری شناسیاین بیماری عامل کم تر از 1% از همۀ موارد سرطان رودۀ بزرگ و راست روده است.علت بیماری این بیماری با منشع ارثی و تغییر در یک ژن خاص به نام APC ایجاد می شود. ژن APC که به عنوان سرکوب کننده تومور عمل می کند در روی بازوی بلند کروموزوم 5شناسائی شده است و جهش در این ژن باعث بروز بیماری می شود. صفت بیماری اتوزومال غالب است و به جنس وابسته نیست.علایم ناشی از بیماریعلائم روده ای و مقعدی مانند خونریزی، اسهال و درد شکم معمولاً در بیماران درمان نشده تا سن متوسط 30 سال ایجاد می شود .بیش از صد پولیپ با اندازه و شک لهای متنوع در کولون و رکتوم وجود دارند. سندرم گاردنر و سندرم تورکو نمونه هائی از پولیپوز آدنوماتوی خانوادگی با تفاوتهائی در تظاهرات خارج کولونی هستند .
روش تشخیصافزایش مادرزادی اپ یتلیوم رنگدانه ای شبکیه در اعضاء مبتلاء دوسوم خانواده های دچار پولیپوز آدنوماتوی خانوادگی، از سن سه ماهگی شروع م یشود؛ این ناهنجاری (همیشه دوطرفه، بیش از چهارضایعه در هرطرف)، با حساسیت 97% وجود پولیپوز آدنوماتوی خانوادگی را پیش بینی می کند .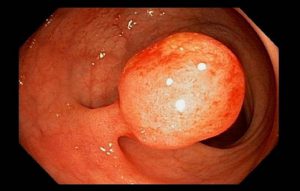 درمان هنگامی که پولیپوز تشخیص داده شود، باید کلکتومی انجام گیرد .آندوسکوپی گوارشی فوقانی برای جست وجو به دنبال ضایعات معده و دوازدهه توصیه میشود .اگرچه پروکتوکولکتومی خطر سرطان را از بین م یبرد ،بیمار را برای همیشه گرفتار یک ایلئوستومی م یکند .کولکتومی کامل ،پروکتکتومی مخاطی، و آناستوموز ایلئوآنال، مخاط مستعد نئوپلاسم را بهطور کامل حذف م یکند، در حالی که کارکرد خوب رکتوم را حفظ می نماید. این روش برای بیماران دچار آدنومهای فرش کننده رکتوم ترجیح داده م یشود .کلکتومی پیشگیرانه تظاهرات خارج کولونی را تغییر نم یدهد. تومور دسموئید توموری فیبری است که بهطور موضعی مهاجم است و متاستاز نم یدهد و در مزانتر یا دیوارۀ شکم بعضی از بیماران پس از کلکتومی رخ م یدهد.برای بزرگسالان مبتلا به FAP، یک جراحی برای برداشتن همه یا بخشی از رودۀ بزرگ و راست روده را توصیه می شود.مراقبت های لازممطالعات نشان داده است که رژیم غذایی سرشار از گوشت قرمز و فاقد سبزیجات و می وههای تازه، مرغ و ماهی، ریسک ابتلا به سرطان روده را افزایش میدهد.خودداری از ورزش ها یا فعالیت هایی که ممکن است به سوراخ تعبیه شده برای کولوستومی در شکم را آسیب برساند.فعالیت های طبیعی خود، شامل مقاربت جنسی را هرچه سریع تر پس از جراحی می توانید از سر بگیرید. کولوستومی نباید مانعی برای مقاربت در نظر گرفته شود.رژیم غذایی مصرف رژیم پرفیبر و کم چربی. خودداری از مصرف غذاهای تولیدکننده گاز روده(کلم، لوبیا، پیاز)ممکن است به تخفیف علایم کمک کند.در این شرایط به پزشک خود مراجعه نمایید اگر شما یا یکی از اعضای خانواده تان دارای علایم سرطان روده بزرگ به ویژه خونریزی از مقعد یا تغییر قابل توجه اجابت مزاج به مدت پیش از7 روز باشید.بروز علایم کم خونی(خستگی، رنگ پریدگی و تندی ضربان قلب)را جدی بگیرید .پیش آگهیاگر این بیماری درمان نشود، معمولاً در سن 40سالگی به سرطان رودۀ بزرگ و راست روده منجر میشود .عکس برداری مخصوص با ماده حاجب نیز اطلاعات مناسب و خوبی را به پزشک میدهد. سی تی اسکن و بعضی از آزمایشات )تومور مارکرها( قبل از عمل می تواند میزان گسترش سرطان را مشخص نماید.امروزه ارتباط مرحله تومور و پیش آگهی5 ساله بیماران و شانس زنده بودن در مبتلایان به سرطان روده بزرگ شناخته شده است.پیش آگهی در مرحله I گرفتاری زیر مخاطی 95درصد استپیش آگهی در مرحله II گرفتاری تا غشاء مخاط80درصد استپیش آگهی در مرحله III گرفتاری غدد لنفاوی60-50درصد استپیش آگهی در مرحله IV انتشار به کبد یا ریه 5 درصد است.
درمان هنگامی که پولیپوز تشخیص داده شود، باید کلکتومی انجام گیرد .آندوسکوپی گوارشی فوقانی برای جست وجو به دنبال ضایعات معده و دوازدهه توصیه میشود .اگرچه پروکتوکولکتومی خطر سرطان را از بین م یبرد ،بیمار را برای همیشه گرفتار یک ایلئوستومی م یکند .کولکتومی کامل ،پروکتکتومی مخاطی، و آناستوموز ایلئوآنال، مخاط مستعد نئوپلاسم را بهطور کامل حذف م یکند، در حالی که کارکرد خوب رکتوم را حفظ می نماید. این روش برای بیماران دچار آدنومهای فرش کننده رکتوم ترجیح داده م یشود .کلکتومی پیشگیرانه تظاهرات خارج کولونی را تغییر نم یدهد. تومور دسموئید توموری فیبری است که بهطور موضعی مهاجم است و متاستاز نم یدهد و در مزانتر یا دیوارۀ شکم بعضی از بیماران پس از کلکتومی رخ م یدهد.برای بزرگسالان مبتلا به FAP، یک جراحی برای برداشتن همه یا بخشی از رودۀ بزرگ و راست روده را توصیه می شود.مراقبت های لازممطالعات نشان داده است که رژیم غذایی سرشار از گوشت قرمز و فاقد سبزیجات و می وههای تازه، مرغ و ماهی، ریسک ابتلا به سرطان روده را افزایش میدهد.خودداری از ورزش ها یا فعالیت هایی که ممکن است به سوراخ تعبیه شده برای کولوستومی در شکم را آسیب برساند.فعالیت های طبیعی خود، شامل مقاربت جنسی را هرچه سریع تر پس از جراحی می توانید از سر بگیرید. کولوستومی نباید مانعی برای مقاربت در نظر گرفته شود.رژیم غذایی مصرف رژیم پرفیبر و کم چربی. خودداری از مصرف غذاهای تولیدکننده گاز روده(کلم، لوبیا، پیاز)ممکن است به تخفیف علایم کمک کند.در این شرایط به پزشک خود مراجعه نمایید اگر شما یا یکی از اعضای خانواده تان دارای علایم سرطان روده بزرگ به ویژه خونریزی از مقعد یا تغییر قابل توجه اجابت مزاج به مدت پیش از7 روز باشید.بروز علایم کم خونی(خستگی، رنگ پریدگی و تندی ضربان قلب)را جدی بگیرید .پیش آگهیاگر این بیماری درمان نشود، معمولاً در سن 40سالگی به سرطان رودۀ بزرگ و راست روده منجر میشود .عکس برداری مخصوص با ماده حاجب نیز اطلاعات مناسب و خوبی را به پزشک میدهد. سی تی اسکن و بعضی از آزمایشات )تومور مارکرها( قبل از عمل می تواند میزان گسترش سرطان را مشخص نماید.امروزه ارتباط مرحله تومور و پیش آگهی5 ساله بیماران و شانس زنده بودن در مبتلایان به سرطان روده بزرگ شناخته شده است.پیش آگهی در مرحله I گرفتاری زیر مخاطی 95درصد استپیش آگهی در مرحله II گرفتاری تا غشاء مخاط80درصد استپیش آگهی در مرحله III گرفتاری غدد لنفاوی60-50درصد استپیش آگهی در مرحله IV انتشار به کبد یا ریه 5 درصد است.
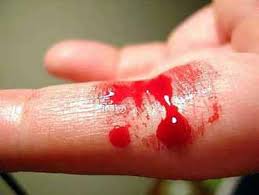
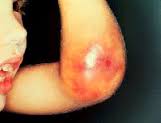 این کمبود در 1نفر از هر 10000مرد وجود دارد و در همان اوایل کودکی خود را نشان میدهد. در حالی که در سال 77حدود 87نوزاد هموفیلی در ایران متولد شدند، در سال جاری پس از گذشت 5ماه تنها شاهد تولد دو پسر هموفیلی در کشور بودیم. به گزارش خبرنگار «بهداشت و درمان» خبرگزاری دانشجویان ایران، در سال 87، 69 نوزاد، سال 79، 71نوزاد، در سال 80، 49نفر ،81، 44 نفر، سال 82، 50 نفر، در سال 83، 29 نوزاد هموفیلی در کشور متولد شده اند که این کاهش نرخ تولد هموفیلی حاکی از مؤثر بودن روش های پیشگیری و آگاهی مردم از این بیماریست .بیماریهای هموفیلی از نظر شیوع هیج مانع جغرافیایی ندارد و چگونگی شیوع بیماری هموفیلی(هموفیلی به معنای علمی کمبود فاکتور 8 و 9)به این صورت است که از هر 10 هزار نفر ذکور جمعیت کشور یک نفر به هموفیلی نوع A یعنی کمبود فاکتور 8 انعقادی مبتلا می شود و آمار افراد یا کمبود فاکتور انعقادی9 یعنی مبتلایان به هموفیلی B کمتر از 3/1 هموفی لیهای A است .کمبود فاکتور 8 و 9 که هموفیلی نامیده می شود بیماری ارثی است که وابسته به جنس بوده و زنان این بیماری را انتقال داده و فرزندان ذکور آنها به این بیماری منتقل و فرزندان دختر آنها ممکن است مانند مادر ناقل باشند. احتمال تولد یک هموفیلی از مادر ناقل 50درصد همچنین امکان تولد یک دختر ناقل از مادر ناقل 50درصد است که می توانند از طریق آزمایشگاهی تولد فرزند پسر سالم کنترل شود .11 نوع اختلال انعقادی دیگر و بیماری ون ویلبراند و کمبود و اختلال پلاکت ارثی وابسته به جنس نبوده و زن و مرد به آن مبتلا میشوند .هموفیلی ها، در نظر عوام خونشان دیر بند می آید اما واقعیت آن است که آنها خونشان بند نمی آید مگر آنکه آنچه را نیاز دارند به خون آنها افزوده شود .کشیدن دندان، دیگر جراحی ها و حتی فیزیوتراپی این نوع بیماران می بایست با تامین فاکتور انعقادی که بیمار در بدن خود کم دارد تحقق می یابد. تهران با بیش از 1701 نفر و بوشهر با 11 نفر بیشترین و کمترین مبتلایان به هموفیلی را دارند. یکی از دلایل ازیاد بیمار هموفیلی در تهران مهاجرت بیماران برای نزدیک شدن به امور درمانی ذکر شده است .وجود بالغ بر 75 درصد معلولیت در جامعه هموفیلی تاثیر این اظهار نظر است. بیماری هموفیلی در اثر ضربه و جراحت در معرض خونریزیهای مختلف در مفاصل قرار دارد که اگر رسیدگی دقیق نشود می تواند به معلولیت های مختلف منجر شود .در کشورهای اروپایی بیماران را در سنین آسیب پذیر به خصوص در بدو تولد تا 12 الی 13 سالگی از طریق اجرای طرح های پیشگیرانه که اساس آن تزریق فاکتورهای خونی طی هفته است، در مقابل حوادث مختلف ایمن نگه میدارند. ولی متاسفانه یک مشکل جدی همواره زن ناقل هموفیلی را دچار اضطراب می کند نبود قانون سقط جنین است که طبیعتا کلیه سقط های جنین این افراد در مراکز غیر قانونی انجام میشود که این نشان میدهد که حقیقت سالها صدها نفر از زنان جامعه هموفیلی در خطر قرار دارند اگر بحث قانونی شدن سقط جنین هموفیلی انجام نشود عملا دختران ناقل شانس ازدواج را از دست میدهند.علت بیماریهموفیلی بیماری ارثی و ژنتیکی است که عمدتاً از طریق انتقال ژن معیوب که روی کروموزوم x ناقل مؤنث می باشد به فرزندان ذکور صورت میگیرد. در 25% موارد، این انتقال بر اثر جهش ژنتیکی در مادر بدون وجود سابقه قبلی در خانواده می باشد .با اجرای طرح ملی شناسایی ناقلین ژن هموفیلی در خانواده های دور و نزدیک فرد مبتلا به هموفیلی و انجام آزمایشات ژنتیک می توان از تولد نوزاد مبتلا به بیماری هموفیلی جلوگیری نمود. عموماً مردان گرفتار بیماری می شوند و آنرا از طریق دخترانشان منتقل می کنند، عموماً دختران گرفتار بیماری هموفیلی نمی شوند ولی آن را به فرزندان پسر خود منتقل میکنند به همین دلیل به آنها ناقل می گویندهموفیلی A و B، بیماری های ارثی هستند که از طریق ژن موجود برروی کروموزوم X منتقل می شوند. زن ها دارای دو کروکوزوم X هستند در حالیکه مردها دارای یک کرموزوم X و یک کروموزوم y می باشند. یک خانم حامل هموفیلی، ژن هموفیلی را برروی یکی از کروموزوم های X خود دارا می باشد و به احتمال 50درصد این ژن معیوب را به فرزندان پسر خود منتقل می کند .مردهایی که ژن معیوب را به ارث می برند، مبتلا به هموفیلی می شوند. مردان مبتلا به هموفیلی ژن را به فرزندان پسر خود منتقل نمی نمایند ولی آنها ژن را به دختران خود منتقل می کنند.خانم هایی که ژن معیوب را به ارث میبرند، حامل هموفیلی می شوند و به احتمال 50 درصد این ژن را به فرزندانشان منتقل می کنند. اگر چه خانم هایی که ژن را به ارث می برند اغلب دارای مشکل فعال با هموفیلی نیستند اما برخی اختلالات مرتبط با خونریزی نظیر خونریزی بیش از حد ماهیانه، خونریزی بینی مکرر و شدید و خونریزی بعد از اعمال جراحی و دندانپزشکی در این افراد رخ میدهد .در حدود 3/1از بیماران هموفیلی هیچ شرح فامیلی از بیماری ندارند. این موارد در نتیجه ایجاد خودبخودی ژن معیوب در زنان می باشد.علایم ناشی از بیماری این بیماری در حال حاضر غیرقابل معالجه است ، اما مرگبار نیست . اگر بتوان خونریزی را کنترل کرد، می توان انتظار عمری نزدیک به عمر طبیعی را داشت . تحقیقات علمی در زمینه علل و درمان هموفیلی ادامه دارد، بنابراین امید می رود که روز به روز درمان های مؤثرتری عرضه شوند و نهایتاً بتوان این بیماری را معالجه نمود.خونریزی خطرناک که نیازمند درمان اورژانس باشد .معلولیت دایمی مفصل در اثر خونریزی مداوم در مفصل ، سردرد، فلج یا اغما در اثر خونریزی به درون مغز.به طور کلی1 در 10000 از نوزادان پسری که به دنیا می آیند دچار کمبود یا اختلال عملکرد فاکتور 8هستند.بیماری حاصل هموفیلی A نامیده میشود و از خصوصیات آن می توان به خونریزی های درون بافتهای نرم، عضلات و مفاصلی که وزن بدن را تحمل می کنند اشاره کرد. خونریزی های ناشی از هموفیلی ممکن است در هر عضوی ظاهر شوند و در صورتی که درمان نشوند ممکن است روزها یا هفته ها ادامه یابند. این خونریزی منجر به تجمع وسیع خونی می شود که بخشی از آن منعقد شده و به بافتهای مجاور فشار می آورد.علایم اولیه هموفیلی خونریزیهای طولانی پس از خراشهای کوچک است. البته عقیده عمومی بر این است که اینگونه خونریزیهای کوچک ولی طولانی باعث مرگ شخص مبتلا نمی شود ولی به تدریج بیماری پیشرفت نموده علایم شدیدتری از قبیل خونریزیهای دردناک داخل مفصلی مانند مفصل زانو ایجاد خواهد کرد.اینگونه حوادث با کوچک ترین تحریکی پیش می آید و احتمالاً یک پسر بچه را از انجام بازی محبوبش یعنی فوتبال و یا انجام هر کار کوچک دیگری که احتمال دارد زانو دچار پیچیدگی شود باز می دارد. تجمع خون در مفاصل ممکن است باعث خشک شدن مفصل شده و کودک را بطور کامل فلج کند و یا خونریزیهای غیر منتظره ای در ماهیچه ها به وقوع بپیوندد.دردناک ومتورم شدن مفاصل یا تورم درپا یا دست(خصوصا زانو یا آرنج)خونمردگی های مکررخونریزی زیاد از بریدگی های مختصرخونریزی خود به خودی بینیوجودخون در ادرارروش تشخیص استفاده از تستهای انعقادی و اندازه گیری فاکتورهای انعقادی و هم چنین سوال از والدین برای شناسایی فرد مبتلا در خانواده کمک زیادی به پزشک در تشخیص میکند. آزمایشات لازم عبارتند از:اندازه گیری فاکتورانعقادی 8 PT. PTT. BT.PLT9تا 18 ماهگی خون مردگی.به سادگی زیر پوست رخ میدهد.اگر شما خواستار بچه دار شدن هستید و در ضمن هموفیلی دارید یا فکر می کنید ناقل این بیماری هستید .آزمایش های پیش از تولد و مشاوره ژنتیکی می تواند به شما کمک کند که دریابید آیا قادر به انتقال این مشکل به فرزندتان هستید یا نه.درمان درمان زودرس بیماران هموفیل مؤثرتر و کم خرج تر است و جان بیمار را نجات میدهد.هموفیلی با آزمایشات انعقادی تشخی ص داده می شود که نشاندهنده فعالیت پایی ن فاکتور 8خواهند بود. علایم خونریزی را یاد بگیرید تا مراقب بروز آن باشید.خونریزی را معمولاً می توان با تزریق فاکتور 8 در منزل کنترل کرد .اگر خونریزی شدید یا غیرمعمول باشد، امکان دارد بستری کردن برای کنترل خونریزی ضروری باشد .همیشه یک دست بند یا گردن آویز که نشان دهنده بیماری شما باشد به همراه داشته باشید، تا در موارد اورژانس بهتر و سریع تر بتوان به شما کمک کرد .بهتر است قبل از ازدواج یا بچه دار شدن برای مشاوره ژنتیکی مراجعه نمایید.خونریزی را می توان با تزریق فاکتور 8 تغلیظ شده کنترل نمود. فاکتور 8 باید در زودترین زمان ممکن پس از آغاز خونریزی داده شود .ضمناً می توان دوزهایی از فاکتور 8 را به عنوان پیشگیری مصرف کرد و بیماران خود میتوانند تزریق را فرا گیرند. امکان دارد داروهایی برای کاهش درد مفصل جویز شوند. آسپیرین مصرف نکنید، زیرا ممکن است خونریزی را زیادتر کند.مراقبت های لازم سعی کنید هر اندازه که می توانید زندگی عادی داشته باشید. حفظ آمادگی جسمانی مهم است . از انجام فعالیت هایی که باعث وارد آمدن آسیب می شوند خودداری کنید ،مثلاً ورزش های پر برخورد .شنا، دوچرخه سواری یا راه رفتن بهترین ورزش ها برای شما هستند. غیر از موارد ذکر شده، محدودیتی برای فعالی ت وجود ندارد.اکثر هموفیلیها دچار هپاتیت های متعددی می شوند و در تعدادی از آنان آنزیم های کبدی افزایش یافته است و بزرگی کبد و طحال دارند و تعداد کمی دچار هپاتیت های مزمن فعال و یا سیروز کبدی هستند. بیماران هموفیلی به خاطر تزریقات مکرر فرآوردههای خونی به شدت در معرض خطر ابتلا به ایدز هستند. علیرغم خونریزیهای مکرر این بیماران به ندرت دچار کمخونی فقر آهن شدید میشوند چرا که اکثر خونریزیهایشان داخلی است و آهن مجدداً وارد چرخۀ خونسازی میشود.اکثریت این بیماران دچار محدودیت های شدید حرکتی بوده و غالباً نیاز به فیزیوتراپی و جراحیها و تزریق های مفصلی دارند .بسیاری از بیماران تحت فشار مشکلات متعدد جسمی از جمله بیماری هموفیلی، آلودگیهای ویروسی خطرناک، فقر و محرومیت شدید ،معلولیت های گسترده و غیره دچار مشکلات روحی و روانی از جمله افسردگی، اضطراب، وسواس اجباری، پارانوئید و . ..گردیدهاند که عمدتاً نیاز به مداخله درمانی را میطلبد.این بیماران نبایست از آسپرین یا داروهای دارای آسپرین استفاده کننده زیرا این داروها عملکرد پلاکتی را مختل می کنند و گاه باعث خونریزیهای شدید می شوند. ایبوبروفن هم مانند آسپرین، باعث رقیق شدن خون و افزایش خونریزی می شود و بیماران هموفیلی نباید از این دارو استفاده کنند.پیش آگهیدر حال حاضر نمی توان از این بی ماری پیشگیری به عمل آورد. اگر در خانواده شما سابقه هموفیلی وجود دارد، قبل از بچهدار شدن برای مشاوره ژنتیکی مراجعه کنید. خطر مبتلا شدن به ایدز یا هپاتی ت در اثر تزریق خون یا محصولات خونی اهدایی ، با عرضه فاکتور 8ساخته شده توسط مهندسی ژنتی ک کمتر خواهد شد.
این کمبود در 1نفر از هر 10000مرد وجود دارد و در همان اوایل کودکی خود را نشان میدهد. در حالی که در سال 77حدود 87نوزاد هموفیلی در ایران متولد شدند، در سال جاری پس از گذشت 5ماه تنها شاهد تولد دو پسر هموفیلی در کشور بودیم. به گزارش خبرنگار «بهداشت و درمان» خبرگزاری دانشجویان ایران، در سال 87، 69 نوزاد، سال 79، 71نوزاد، در سال 80، 49نفر ،81، 44 نفر، سال 82، 50 نفر، در سال 83، 29 نوزاد هموفیلی در کشور متولد شده اند که این کاهش نرخ تولد هموفیلی حاکی از مؤثر بودن روش های پیشگیری و آگاهی مردم از این بیماریست .بیماریهای هموفیلی از نظر شیوع هیج مانع جغرافیایی ندارد و چگونگی شیوع بیماری هموفیلی(هموفیلی به معنای علمی کمبود فاکتور 8 و 9)به این صورت است که از هر 10 هزار نفر ذکور جمعیت کشور یک نفر به هموفیلی نوع A یعنی کمبود فاکتور 8 انعقادی مبتلا می شود و آمار افراد یا کمبود فاکتور انعقادی9 یعنی مبتلایان به هموفیلی B کمتر از 3/1 هموفی لیهای A است .کمبود فاکتور 8 و 9 که هموفیلی نامیده می شود بیماری ارثی است که وابسته به جنس بوده و زنان این بیماری را انتقال داده و فرزندان ذکور آنها به این بیماری منتقل و فرزندان دختر آنها ممکن است مانند مادر ناقل باشند. احتمال تولد یک هموفیلی از مادر ناقل 50درصد همچنین امکان تولد یک دختر ناقل از مادر ناقل 50درصد است که می توانند از طریق آزمایشگاهی تولد فرزند پسر سالم کنترل شود .11 نوع اختلال انعقادی دیگر و بیماری ون ویلبراند و کمبود و اختلال پلاکت ارثی وابسته به جنس نبوده و زن و مرد به آن مبتلا میشوند .هموفیلی ها، در نظر عوام خونشان دیر بند می آید اما واقعیت آن است که آنها خونشان بند نمی آید مگر آنکه آنچه را نیاز دارند به خون آنها افزوده شود .کشیدن دندان، دیگر جراحی ها و حتی فیزیوتراپی این نوع بیماران می بایست با تامین فاکتور انعقادی که بیمار در بدن خود کم دارد تحقق می یابد. تهران با بیش از 1701 نفر و بوشهر با 11 نفر بیشترین و کمترین مبتلایان به هموفیلی را دارند. یکی از دلایل ازیاد بیمار هموفیلی در تهران مهاجرت بیماران برای نزدیک شدن به امور درمانی ذکر شده است .وجود بالغ بر 75 درصد معلولیت در جامعه هموفیلی تاثیر این اظهار نظر است. بیماری هموفیلی در اثر ضربه و جراحت در معرض خونریزیهای مختلف در مفاصل قرار دارد که اگر رسیدگی دقیق نشود می تواند به معلولیت های مختلف منجر شود .در کشورهای اروپایی بیماران را در سنین آسیب پذیر به خصوص در بدو تولد تا 12 الی 13 سالگی از طریق اجرای طرح های پیشگیرانه که اساس آن تزریق فاکتورهای خونی طی هفته است، در مقابل حوادث مختلف ایمن نگه میدارند. ولی متاسفانه یک مشکل جدی همواره زن ناقل هموفیلی را دچار اضطراب می کند نبود قانون سقط جنین است که طبیعتا کلیه سقط های جنین این افراد در مراکز غیر قانونی انجام میشود که این نشان میدهد که حقیقت سالها صدها نفر از زنان جامعه هموفیلی در خطر قرار دارند اگر بحث قانونی شدن سقط جنین هموفیلی انجام نشود عملا دختران ناقل شانس ازدواج را از دست میدهند.علت بیماریهموفیلی بیماری ارثی و ژنتیکی است که عمدتاً از طریق انتقال ژن معیوب که روی کروموزوم x ناقل مؤنث می باشد به فرزندان ذکور صورت میگیرد. در 25% موارد، این انتقال بر اثر جهش ژنتیکی در مادر بدون وجود سابقه قبلی در خانواده می باشد .با اجرای طرح ملی شناسایی ناقلین ژن هموفیلی در خانواده های دور و نزدیک فرد مبتلا به هموفیلی و انجام آزمایشات ژنتیک می توان از تولد نوزاد مبتلا به بیماری هموفیلی جلوگیری نمود. عموماً مردان گرفتار بیماری می شوند و آنرا از طریق دخترانشان منتقل می کنند، عموماً دختران گرفتار بیماری هموفیلی نمی شوند ولی آن را به فرزندان پسر خود منتقل میکنند به همین دلیل به آنها ناقل می گویندهموفیلی A و B، بیماری های ارثی هستند که از طریق ژن موجود برروی کروموزوم X منتقل می شوند. زن ها دارای دو کروکوزوم X هستند در حالیکه مردها دارای یک کرموزوم X و یک کروموزوم y می باشند. یک خانم حامل هموفیلی، ژن هموفیلی را برروی یکی از کروموزوم های X خود دارا می باشد و به احتمال 50درصد این ژن معیوب را به فرزندان پسر خود منتقل می کند .مردهایی که ژن معیوب را به ارث می برند، مبتلا به هموفیلی می شوند. مردان مبتلا به هموفیلی ژن را به فرزندان پسر خود منتقل نمی نمایند ولی آنها ژن را به دختران خود منتقل می کنند.خانم هایی که ژن معیوب را به ارث میبرند، حامل هموفیلی می شوند و به احتمال 50 درصد این ژن را به فرزندانشان منتقل می کنند. اگر چه خانم هایی که ژن را به ارث می برند اغلب دارای مشکل فعال با هموفیلی نیستند اما برخی اختلالات مرتبط با خونریزی نظیر خونریزی بیش از حد ماهیانه، خونریزی بینی مکرر و شدید و خونریزی بعد از اعمال جراحی و دندانپزشکی در این افراد رخ میدهد .در حدود 3/1از بیماران هموفیلی هیچ شرح فامیلی از بیماری ندارند. این موارد در نتیجه ایجاد خودبخودی ژن معیوب در زنان می باشد.علایم ناشی از بیماری این بیماری در حال حاضر غیرقابل معالجه است ، اما مرگبار نیست . اگر بتوان خونریزی را کنترل کرد، می توان انتظار عمری نزدیک به عمر طبیعی را داشت . تحقیقات علمی در زمینه علل و درمان هموفیلی ادامه دارد، بنابراین امید می رود که روز به روز درمان های مؤثرتری عرضه شوند و نهایتاً بتوان این بیماری را معالجه نمود.خونریزی خطرناک که نیازمند درمان اورژانس باشد .معلولیت دایمی مفصل در اثر خونریزی مداوم در مفصل ، سردرد، فلج یا اغما در اثر خونریزی به درون مغز.به طور کلی1 در 10000 از نوزادان پسری که به دنیا می آیند دچار کمبود یا اختلال عملکرد فاکتور 8هستند.بیماری حاصل هموفیلی A نامیده میشود و از خصوصیات آن می توان به خونریزی های درون بافتهای نرم، عضلات و مفاصلی که وزن بدن را تحمل می کنند اشاره کرد. خونریزی های ناشی از هموفیلی ممکن است در هر عضوی ظاهر شوند و در صورتی که درمان نشوند ممکن است روزها یا هفته ها ادامه یابند. این خونریزی منجر به تجمع وسیع خونی می شود که بخشی از آن منعقد شده و به بافتهای مجاور فشار می آورد.علایم اولیه هموفیلی خونریزیهای طولانی پس از خراشهای کوچک است. البته عقیده عمومی بر این است که اینگونه خونریزیهای کوچک ولی طولانی باعث مرگ شخص مبتلا نمی شود ولی به تدریج بیماری پیشرفت نموده علایم شدیدتری از قبیل خونریزیهای دردناک داخل مفصلی مانند مفصل زانو ایجاد خواهد کرد.اینگونه حوادث با کوچک ترین تحریکی پیش می آید و احتمالاً یک پسر بچه را از انجام بازی محبوبش یعنی فوتبال و یا انجام هر کار کوچک دیگری که احتمال دارد زانو دچار پیچیدگی شود باز می دارد. تجمع خون در مفاصل ممکن است باعث خشک شدن مفصل شده و کودک را بطور کامل فلج کند و یا خونریزیهای غیر منتظره ای در ماهیچه ها به وقوع بپیوندد.دردناک ومتورم شدن مفاصل یا تورم درپا یا دست(خصوصا زانو یا آرنج)خونمردگی های مکررخونریزی زیاد از بریدگی های مختصرخونریزی خود به خودی بینیوجودخون در ادرارروش تشخیص استفاده از تستهای انعقادی و اندازه گیری فاکتورهای انعقادی و هم چنین سوال از والدین برای شناسایی فرد مبتلا در خانواده کمک زیادی به پزشک در تشخیص میکند. آزمایشات لازم عبارتند از:اندازه گیری فاکتورانعقادی 8 PT. PTT. BT.PLT9تا 18 ماهگی خون مردگی.به سادگی زیر پوست رخ میدهد.اگر شما خواستار بچه دار شدن هستید و در ضمن هموفیلی دارید یا فکر می کنید ناقل این بیماری هستید .آزمایش های پیش از تولد و مشاوره ژنتیکی می تواند به شما کمک کند که دریابید آیا قادر به انتقال این مشکل به فرزندتان هستید یا نه.درمان درمان زودرس بیماران هموفیل مؤثرتر و کم خرج تر است و جان بیمار را نجات میدهد.هموفیلی با آزمایشات انعقادی تشخی ص داده می شود که نشاندهنده فعالیت پایی ن فاکتور 8خواهند بود. علایم خونریزی را یاد بگیرید تا مراقب بروز آن باشید.خونریزی را معمولاً می توان با تزریق فاکتور 8 در منزل کنترل کرد .اگر خونریزی شدید یا غیرمعمول باشد، امکان دارد بستری کردن برای کنترل خونریزی ضروری باشد .همیشه یک دست بند یا گردن آویز که نشان دهنده بیماری شما باشد به همراه داشته باشید، تا در موارد اورژانس بهتر و سریع تر بتوان به شما کمک کرد .بهتر است قبل از ازدواج یا بچه دار شدن برای مشاوره ژنتیکی مراجعه نمایید.خونریزی را می توان با تزریق فاکتور 8 تغلیظ شده کنترل نمود. فاکتور 8 باید در زودترین زمان ممکن پس از آغاز خونریزی داده شود .ضمناً می توان دوزهایی از فاکتور 8 را به عنوان پیشگیری مصرف کرد و بیماران خود میتوانند تزریق را فرا گیرند. امکان دارد داروهایی برای کاهش درد مفصل جویز شوند. آسپیرین مصرف نکنید، زیرا ممکن است خونریزی را زیادتر کند.مراقبت های لازم سعی کنید هر اندازه که می توانید زندگی عادی داشته باشید. حفظ آمادگی جسمانی مهم است . از انجام فعالیت هایی که باعث وارد آمدن آسیب می شوند خودداری کنید ،مثلاً ورزش های پر برخورد .شنا، دوچرخه سواری یا راه رفتن بهترین ورزش ها برای شما هستند. غیر از موارد ذکر شده، محدودیتی برای فعالی ت وجود ندارد.اکثر هموفیلیها دچار هپاتیت های متعددی می شوند و در تعدادی از آنان آنزیم های کبدی افزایش یافته است و بزرگی کبد و طحال دارند و تعداد کمی دچار هپاتیت های مزمن فعال و یا سیروز کبدی هستند. بیماران هموفیلی به خاطر تزریقات مکرر فرآوردههای خونی به شدت در معرض خطر ابتلا به ایدز هستند. علیرغم خونریزیهای مکرر این بیماران به ندرت دچار کمخونی فقر آهن شدید میشوند چرا که اکثر خونریزیهایشان داخلی است و آهن مجدداً وارد چرخۀ خونسازی میشود.اکثریت این بیماران دچار محدودیت های شدید حرکتی بوده و غالباً نیاز به فیزیوتراپی و جراحیها و تزریق های مفصلی دارند .بسیاری از بیماران تحت فشار مشکلات متعدد جسمی از جمله بیماری هموفیلی، آلودگیهای ویروسی خطرناک، فقر و محرومیت شدید ،معلولیت های گسترده و غیره دچار مشکلات روحی و روانی از جمله افسردگی، اضطراب، وسواس اجباری، پارانوئید و . ..گردیدهاند که عمدتاً نیاز به مداخله درمانی را میطلبد.این بیماران نبایست از آسپرین یا داروهای دارای آسپرین استفاده کننده زیرا این داروها عملکرد پلاکتی را مختل می کنند و گاه باعث خونریزیهای شدید می شوند. ایبوبروفن هم مانند آسپرین، باعث رقیق شدن خون و افزایش خونریزی می شود و بیماران هموفیلی نباید از این دارو استفاده کنند.پیش آگهیدر حال حاضر نمی توان از این بی ماری پیشگیری به عمل آورد. اگر در خانواده شما سابقه هموفیلی وجود دارد، قبل از بچهدار شدن برای مشاوره ژنتیکی مراجعه کنید. خطر مبتلا شدن به ایدز یا هپاتی ت در اثر تزریق خون یا محصولات خونی اهدایی ، با عرضه فاکتور 8ساخته شده توسط مهندسی ژنتی ک کمتر خواهد شد.