آتاکسی نام یک بیماری خاص نیست بلکه یک نوع نشانه و علامت است که با ضعف در هماهنگی حرکات همراه است. این واژه معمولا برای توصیف وضعیت راه رفتن ناموزون و ناهماهنگ به کار می رود. این وضعیت حرکت تمام عضلات از جمله انگشتان ، دستها، بازوها و عضلات زبان و چشم را درگیر میکند. اتوزومال بدین معنی است که میتواند هر دو جنس مذکر و مونث را مبتلا سازد.غالب بدین معنی است که هر فرزند فرد مبتلا 50% احتمال دارد که این تغییر ژنتیکی را که سبب آتاکسی میشود، به ارث ببرد.آتاکسی غالب به عنوان آتاکسی سپینوسربلار spinocerebellar)(SCA (نامگذاری شده است.و آنها به ترتیب کشف کردنشان شماره گذاری شده اند.(یعنی 1SCA اولین آتاکسی غالبی بود که کشف شد و جدیدترین آتاکسی غالبی که در سال 2010 کشف شده است 23 SCA می باشد.). آتاکسی را به دو نوع اکتسابی و ارثی تقسیم بندی میکنند.آتاکسیهای اکتسابی( غیر ژنتیکی)عوامل مختلف محیطی از جمله آسی بها و تومورهای مغزی و همچنین مواد شیمیایی چون میزان زیاد الکل باعث بروز آتاکسی می شوند .آتاکسی های اکتسابی در بین اعضای خانواده منتقل نمی شوند و بنابراین فرزندان افراد مبتلا به این آتاکسی ها به این بیماری مبتلا نخواهند شد.آتاکسیهای ژنتیکیانواع مختلفی از آتاکسی های ژنتیکی وجود دارند. رشد آرام و پیشرونده ویژگی بارز این آتاکسی ها است از میان انواع ارثی آتاکسی ها آتاکسی فردریش ،آتاکسی با کمبود ویتامین E، آتاکسی تلانژکتازیا و انواع مختلف آتاکسی نخاعی مخچهای را میتوان نام برد.آتاکسی ها بر اساس منشاء آنها به انواع مختلف تقسیم می شوند که شامل: نخاعی – مخچ های(SCA)، آتاکسی نخاعی – مخچه ای نوع یک(
1Spinocerebellar Ataxia Type 1. SCA)، آتاکسی نخاعی – مخچه ای نوع دو(2Spinocerebellar Ataxia Type 2. SCA(، آتاکسی نخاعی – مخچه ای نوع سه ) 3Spinocerebellar Ataxia Type 3. SCA، آتاکسی نخاعی – مخچه ای نوع شش)
6Spinocerebellar Ataxia Type 6. SCA)، آتاکسی نخاعی – مخچه ای نوع هفت (7Spinocerebellar Ataxia Type 7. SCA) می باشد .
 شیوع و همه گیری شناسی
شیوع و همه گیری شناسی شیوع بیماری در بعضی منابع 0/8-2 نفر در هر 100000 نفر جمعیت برآورد شده است.شیوع بیماری در کل همانند بیماری هانتینگتون است و در حدود 2-3 نفر در هر 100000 نفر جمعیت برآورد میشود، اما ممکن است در بعضی از جمعیت ها تا حدود 5-7 نفر در هر 100000 نفر جمعیت برسد .
علت بیماری دلایل بروز آتاکسی متفاوت است و دراغلب موارد در اثر آسیب دیدگی و یا کوچک شدن (آتروفی شدن) مخچه رخ میدهد.مخچه قسمتی از مغز است که هماهنگی حرکات را کنترل می کند.الگوی توارث اکثریت انواع آتاکسی نخاعی – مخچهای به صورت اتوزومال غالب است. در این حالت فرزندان دختر یا پسر یک فرد بیمار به احتمال 50 درصد مبتلا به این بیماری مبتلا خواهند شد.همچون سایر بی ماریهای ژنتیکی آتاکسی های نخاعی- مخچهای نیز در اثر تغییر ژنها رخ میدهند. در این حالت ژن عملکرد طبیعی خود را از دست میدهد و به همین دلیل علائم بیماری بروز می کند.
علایم ناشی از بیماری علایم زیر معمولا در اغلب بیماران مشترک هستند، اما بعضی از بیماران ممکن است که بعضی از این علایم را نشان ندهند .تاخیر پیشرونده در وضعیت بیماری .دورههای تغییر در سطح هوشیاری بیمار.سابقه فامیلی علایم مشابه در خویشاوندان نزدیک یا دوره های عود کننده علایم عصبی.بدتر شدن وضعیت پیشرونده عصبی.درگیری چند ارگان بدن علاوه بر سیستم عصبی.وجود نشانه های عصبی مخصوص برای هر فرد .نشانه هاآتاکسی یا عدم تعادل نشانه اصلی عصبی در این بیماری است.آتاکسی یعنی عدم توانایی در حفظ وضعیت نرمال بدن.راه رفتن نامتعادل.تکلم بصورت بریده بریده و منقطع.لرزش و اختلال در حرکات چشمی.اختلال در حرکت یا راه رفتن.یک طیف وسیعی از درگیری عصبی، از اختلال در عملکرد ساده مخچه تا الگوهای پیچیده درگیری با اکستراپیرامیدال ساقه مغز و کورتکس مغز نیز در این بیماران ممکن است روی دهد .
روش تشخیص تشخیص بیماری بر پایه سابقه و وضعیت بالینی بیمار تست های مولکولی ژنتیکی و رد کردن سایر تشخیص ها ممکن است و بصورت گسترده ای از آتاکسی ثانویه به وسیله مسمومیت با داروها گرفته تا کمبود های تغذیه ای ونقایص هورمونی، عفونت ها و وضعیت های بعد از عفونت ناهنجاریهای ساختاری و بدخیمی ها بیماریهای دژنراتیو اعصاب را شامل میشود .
درمان درحال حاضر هیچ گونه روش درمانی دارویی یا غیر دارویی برای درمان این بیماری وجود ندارد. اخیرا تحقیقات انجام شده در یک موسسه تحقیقاتی در ژاپن تاثیر مثبت بعضی از گیاهان دارویی سنتی ژاپنی را در درمان این بیماری نشان داده اند. تحقیقات در این زمینه همچنان ادامه دارد.
مراقبت های لازم به خاطر اتوزومال غالب بودن و وضعیت ارثی بیماری، انجام مشاوره ژنتیک بسیار اساسی است و بهتر است در کلینیک های تخصصی ژنتیک انجام گیرد. در حال حاضر هیج درمان شناخته شده و موثری برای درمان این بیماری وجو د ندارد. و بنابراین مراقبت بیشتر حمایتی است. مراقبت در بیماران دچار آتاکسی بیشتر آموزش هایی را که منجر به استقلال بیمار در انجام کارهای روزانه خود می شود را شامل میگردد. آموزش در نحوه استفاده از وسایل، و نحوه انجام کارهای شخصی وابستگی بیمار را به خانواده و اطرافیان بیشتر می کند. برای مثال وسایلی مانند واکر ،ویلچیر در بیمارانی که اختلال در راه رفتن دارند بسیار کمک کننده می باشد .سایر وسایل مانند وسایل نوشتن، غذا خوردن و وسایل نظافت شخصی باید نزدیک و در دسترس این بیماران قرار داده شوند.در بیمارانی که اختلال در گفتار دارند باید وسایل کمکی جهت برقراری ارتباط و درخواست کمک در صورت بروز مشکل ،در اختیار آنان قرار داده شوند. این افراد معمولا با مشکلات و بیماری های دیگری نیز درگیر می شوند از جمله این مشکلات شایع در این بیماران که باید مورد توجه قرارگیرد و در صورت امکان از درمان های دارویی برای آنها استفاده شود شامل: سفتی اندامها ،لرزش، افسردگی و اختلالات خواب است .
پیش آگاهیآگاهی بیماری در بین تیپ های مختلف بیماری کاملا متفاوت است، اما بهبودی آن خوب نیست، در مقایسه با سایر بیماریها در باره فرایند مولکولی –سلولی این بیماری دانستههای خیلی کمی وجود دارد، و به این دلیل شانس خیلی کمی در رابطه با مداخلات مهم و مفید در درمان و پیش آگهی این بیماری در آینده وجود دارد .
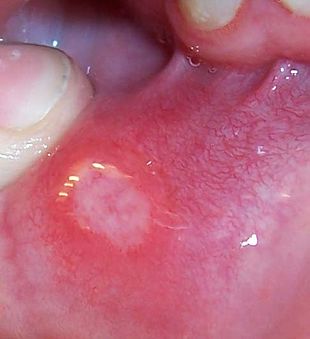
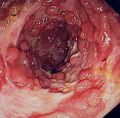 شیوع و همه گیری شناسیطبق یافته های موسسه کولیت و کرون آمریکا( CCFA)، چنین برآورد شده است که حدود نیم میلیون نفر از بیماری کرون رنج می برند. به نظر می رسد زنان و مردان به میزان مساوی مبتلا شده اند.بیماری کرون در درجه اول بر افراد بین سنین 15 و 35 سال تاثیر می گذارد ،اما می تواند کودکان و افراد مسن را به خوبی تحت تاثیر قرار دهد .CCFA تخمین می زند که 000،100 نفر را افراد کمتر از 18 سال تشکیل میدهند .CCFA همچنین می گوید که این خطر توسعه بیماری در افرادی که یکی از بستگان مبتلا هستند10 برابر است و این خطر برای افرادی که یکی از خواهر ها یا برادرها مبتلا هستند تا 30 برابر بالا میرود .همچنین یهودی های اروپایی تبار 4 تا 5 برابر بیشتر مبتلا میشوند میزان شیوع در سفید پوستان 149 در 100000میباشد و شیوع پایین در میان آسیایی ها است.علت بیماری عوامل مؤثر در بروز این بیماری شامل ارث، عوامل محیطی، اختلالات سیستم ایمنی ،باکتری های روده و نوعی از رژیم غذایی(دریافت بالای پروتئین حیوانی و دریافت پایین امگا 3 )است. علت بیماری کرون ناشناخته است. اطلاعات موجود درباره این بیماری نشان دهنده آن است که بیماری در بین اقوام و گروههای خاص بیشتر از گروه های دیگر دیده می شود و این دلالت بر آن دارد که فاکتورهای ژنتیک در بروز بیماری میتواند نقش داشته باشد. باور بر این است که در افرادی که از نظر ژنتیکی، حساس هستند سیستم ایمنی بدن توسط یک محرک تحریک شده و باعث التهاب در دستگاه گوارش می شود. همچنین باکتری و غذای موجود در دستگاه گوارش نیز در بروز بیماری نقش دارند. این آسیب عامل اصلی بروز علائم بیماری است. بیماری کرون اغلب ماه ها یا سال ها قبل از تشخیص بیماری وجود دارد و ممکن است در کودکانی که تأخیر رشد دارند تنها نشانه ظاهری بیماری باشد. علایم این بیماری شامل کاهش وزن قابل توجه، تب متناوب، اسهال مزمن آبکی و دردهای شکمی به خصوص در ناحیه یک چهارم راست پایینی شکم است که با اجابت مزاج تسکین نمی یابد.علایم ناشی از بیماری شامل زخم(آفت) دهان، اسهال، درد شکم ،کاهش وزن و تب است. همچنین بیمار ممکن است به علائم خارج رودهای از قبیل راشهای پوستی، درد مفاصل، التهاب چشم، و با شیوع کمتر اختلالات کبدی مبتلا شود. اگر چه بیماری کرون یک بیماری مزمن است، درمانهای دارویی و جراحی به کنترل بیماری کمک میکند تا بیمار برای مدت طولانی بدون علائم زندگی کند .این بیماری علاوه بر گرفتار کردن معده و روده، اندام های دیگر را نیز می تواند درگیر کند. ورم چشم و ورم مفاصل یا ماهیچه های دست یا پا از این دست هستند .نازکی یا پوکی استخوان می تواند از عواقب این بیماری باشد. در این بیماری پوست، خون و غدد درون ریز نیز می توانند درگیر شوند .بیماری ک مخونی همولیتیک خود ایمنی که در آن سیستم ایمنی به گویچه های سرخ حمله می کند بیشتر در بیماری کرون شایع است و می تواند باعث خستگی، رنگ پریدگی و دیگر نشانه های شایع در ک مخونی شود.
شیوع و همه گیری شناسیطبق یافته های موسسه کولیت و کرون آمریکا( CCFA)، چنین برآورد شده است که حدود نیم میلیون نفر از بیماری کرون رنج می برند. به نظر می رسد زنان و مردان به میزان مساوی مبتلا شده اند.بیماری کرون در درجه اول بر افراد بین سنین 15 و 35 سال تاثیر می گذارد ،اما می تواند کودکان و افراد مسن را به خوبی تحت تاثیر قرار دهد .CCFA تخمین می زند که 000،100 نفر را افراد کمتر از 18 سال تشکیل میدهند .CCFA همچنین می گوید که این خطر توسعه بیماری در افرادی که یکی از بستگان مبتلا هستند10 برابر است و این خطر برای افرادی که یکی از خواهر ها یا برادرها مبتلا هستند تا 30 برابر بالا میرود .همچنین یهودی های اروپایی تبار 4 تا 5 برابر بیشتر مبتلا میشوند میزان شیوع در سفید پوستان 149 در 100000میباشد و شیوع پایین در میان آسیایی ها است.علت بیماری عوامل مؤثر در بروز این بیماری شامل ارث، عوامل محیطی، اختلالات سیستم ایمنی ،باکتری های روده و نوعی از رژیم غذایی(دریافت بالای پروتئین حیوانی و دریافت پایین امگا 3 )است. علت بیماری کرون ناشناخته است. اطلاعات موجود درباره این بیماری نشان دهنده آن است که بیماری در بین اقوام و گروههای خاص بیشتر از گروه های دیگر دیده می شود و این دلالت بر آن دارد که فاکتورهای ژنتیک در بروز بیماری میتواند نقش داشته باشد. باور بر این است که در افرادی که از نظر ژنتیکی، حساس هستند سیستم ایمنی بدن توسط یک محرک تحریک شده و باعث التهاب در دستگاه گوارش می شود. همچنین باکتری و غذای موجود در دستگاه گوارش نیز در بروز بیماری نقش دارند. این آسیب عامل اصلی بروز علائم بیماری است. بیماری کرون اغلب ماه ها یا سال ها قبل از تشخیص بیماری وجود دارد و ممکن است در کودکانی که تأخیر رشد دارند تنها نشانه ظاهری بیماری باشد. علایم این بیماری شامل کاهش وزن قابل توجه، تب متناوب، اسهال مزمن آبکی و دردهای شکمی به خصوص در ناحیه یک چهارم راست پایینی شکم است که با اجابت مزاج تسکین نمی یابد.علایم ناشی از بیماری شامل زخم(آفت) دهان، اسهال، درد شکم ،کاهش وزن و تب است. همچنین بیمار ممکن است به علائم خارج رودهای از قبیل راشهای پوستی، درد مفاصل، التهاب چشم، و با شیوع کمتر اختلالات کبدی مبتلا شود. اگر چه بیماری کرون یک بیماری مزمن است، درمانهای دارویی و جراحی به کنترل بیماری کمک میکند تا بیمار برای مدت طولانی بدون علائم زندگی کند .این بیماری علاوه بر گرفتار کردن معده و روده، اندام های دیگر را نیز می تواند درگیر کند. ورم چشم و ورم مفاصل یا ماهیچه های دست یا پا از این دست هستند .نازکی یا پوکی استخوان می تواند از عواقب این بیماری باشد. در این بیماری پوست، خون و غدد درون ریز نیز می توانند درگیر شوند .بیماری ک مخونی همولیتیک خود ایمنی که در آن سیستم ایمنی به گویچه های سرخ حمله می کند بیشتر در بیماری کرون شایع است و می تواند باعث خستگی، رنگ پریدگی و دیگر نشانه های شایع در ک مخونی شود.


 شیوع و همه گیری شناسی بیشتر در بالغین جوان 30-40 ساله رخ می دهد. در زنان بیشتراز مردان وجود دارد. شرایط پیشرونده منجر به نارسایی قلب راست و دیس پنه شدید می شود. فشار خون ریوی اولیه جزء بیماریهای نادر بوده و میزان بروز آن 2 تا 3 در یک میلیون نفر تخمین زده می شود. این بیماری در کودکان تظاهر پیدا کرده و در زنان سه برابر مردان مشاهده میشود. از کل بیماران افزایش فشار ریوی 95-90درصد ثانویه و 10-5درصد اولیه میباشد .علت بیماری علت فشار خون اولیه نامشخص میباشد. فشارخون ریوی ثانویه زمانی است که فشارخون ریوی در اثر بیماری دیگری ایجاد شود که علل شایع آن ،مشکلات تنفسی مانندبی ماریهای انسدادی مزمن ریوی (آمفیزم و برونشیت مزمن) هستند. علل دیگر شامل نارسایی احتقانی قلب، نقص مادرزادی قلب، وجود لخته در عروق ریوی، ایدز(سندرم نقص ایمنی مادرزادی)، سیروز(یک نوع بیماری کبدی مزمن)، لوپوس ،فیبروز ریوی (شرایطی که باعث ایجاد اسکار در ریه می شود) و داروهایی خاص است. هر دو نوع فشارخون ریوی(اولیه و ثانویه) معمولاً دائمی هستند و درمان تنها باعث کاهش علایم و بهبود زندگی بیمار میشود.علایم ناشی از بیماری بیماران با مشکل خفیف معمولا بدون علامت هستند. در فرم متوسط تا شدید علامت اصلی و معمولا تنها علامت تنگی نفس است. تنگی نفس ابتدا هنگام فعالیت و بعدا در زمان استراحت نیز ظاهر می شود. درد زیر جناغ شایع است که در 50 – 25% بیماران دیده می شود. سایر علائم شامل خستگی، سنکوب، درد قفسه سینه مشابه آنژین، تپش قلب، ضعف عضلانی، سرفه غیر موثر، علائم نارسایی طرف راست قلب شامل ادم محیطی ،آسیت ،اتساع وریدهای گردنی، احتقان کبد، رال و سوفل قلبی، قاشقی شدن انگشتان میباشند .هنگامیکه بیماری پیشرفت کرد، علایم بدتر می شوند و می تواند شامل علایم زیر باشد:
شیوع و همه گیری شناسی بیشتر در بالغین جوان 30-40 ساله رخ می دهد. در زنان بیشتراز مردان وجود دارد. شرایط پیشرونده منجر به نارسایی قلب راست و دیس پنه شدید می شود. فشار خون ریوی اولیه جزء بیماریهای نادر بوده و میزان بروز آن 2 تا 3 در یک میلیون نفر تخمین زده می شود. این بیماری در کودکان تظاهر پیدا کرده و در زنان سه برابر مردان مشاهده میشود. از کل بیماران افزایش فشار ریوی 95-90درصد ثانویه و 10-5درصد اولیه میباشد .علت بیماری علت فشار خون اولیه نامشخص میباشد. فشارخون ریوی ثانویه زمانی است که فشارخون ریوی در اثر بیماری دیگری ایجاد شود که علل شایع آن ،مشکلات تنفسی مانندبی ماریهای انسدادی مزمن ریوی (آمفیزم و برونشیت مزمن) هستند. علل دیگر شامل نارسایی احتقانی قلب، نقص مادرزادی قلب، وجود لخته در عروق ریوی، ایدز(سندرم نقص ایمنی مادرزادی)، سیروز(یک نوع بیماری کبدی مزمن)، لوپوس ،فیبروز ریوی (شرایطی که باعث ایجاد اسکار در ریه می شود) و داروهایی خاص است. هر دو نوع فشارخون ریوی(اولیه و ثانویه) معمولاً دائمی هستند و درمان تنها باعث کاهش علایم و بهبود زندگی بیمار میشود.علایم ناشی از بیماری بیماران با مشکل خفیف معمولا بدون علامت هستند. در فرم متوسط تا شدید علامت اصلی و معمولا تنها علامت تنگی نفس است. تنگی نفس ابتدا هنگام فعالیت و بعدا در زمان استراحت نیز ظاهر می شود. درد زیر جناغ شایع است که در 50 – 25% بیماران دیده می شود. سایر علائم شامل خستگی، سنکوب، درد قفسه سینه مشابه آنژین، تپش قلب، ضعف عضلانی، سرفه غیر موثر، علائم نارسایی طرف راست قلب شامل ادم محیطی ،آسیت ،اتساع وریدهای گردنی، احتقان کبد، رال و سوفل قلبی، قاشقی شدن انگشتان میباشند .هنگامیکه بیماری پیشرفت کرد، علایم بدتر می شوند و می تواند شامل علایم زیر باشد:
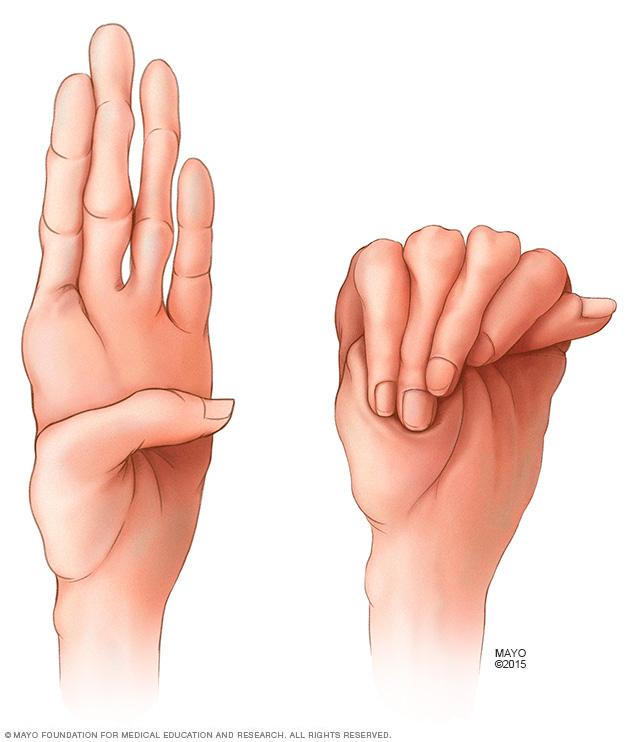 شیوع و همه گیری شناسی این بیماری معمولا در هر 10000 نفر یک مورد ممکن است وجود داشته باشد ولی گفته شده ممکن است بین 5000-3000 هم وجود داشته باشد. هم اکنون در آمریکا 200 هزار بیمار دچار سندرم مارفان وجود دارد.هم در کودکان و هم در بالغین و در زن و مرد ممکن است رخ دهد.این اختلال از ابتدای تولد وجود داشته و گاهی در نوزادان قابل تشخیص است . با این حال ، علایم آن گاهی تا نوجوانی یا جوانی ظاهر نشده و شدت علایم نیز بسیار متغیر است. شیوع آن در خانم ها و آقایان برابر است .علت بیماری این ناهنجاری به علت جهش در کروموزوم 15رخ میدهد. تکه 1FBN، بخشی از کروموزوم 15 است که دچار اختلال میگردد .وظیفه این تکه بیان دستورالعمل ساخت فیبریلین است. زمانی که این ژن به درستی بیان نشود دستور ساخت فیبریلین به درستی بیان نشده و پروتئین ساختار اصلی خود را نخواهد داشت. این پروتئین نقش مهمی در ساختار بافتهای پیوندی دارد. سراسر بدن از بافتهای پیوندی تشکیل شده است. بنابر این ابتلا به این سندرم ،بسیاری از ارگانها را درگیر میکند مانند دستگاه اسکلتی، چشم ،قلب، آئورت، عروق خونی، سیستم عصبی، پوست و ریهعلایم ناشی از بیماری علایم استخوانی عضلانی :قامت بلند و بدن لاغر و کشی ده طول اندامها نسبت به تنه نامتناسب است.انگشتان باریک و بلند( انگشتان عنکبوتی)شکل غیرطبیعی قفسه سینه بلندی قوس کاممفصل دوگانه؛ ضعف یا نرمی مفصلعلایم قلبی عروقی : نارسایی دریچه آئورت ؛ شکافت آئورت پرولاپس یا نارسایی دریچه میترالجابجایی عدسی چشم ، معمولاً به سمت بالا نزدیک بینی جداشدگی شبکیه (ناشایع )گلوکوم (آب سیاه) و یا کاتاراکت ( آب مروارید)سایر علایم : کبود شدن آسان پوست (ناشایع )خونریزی بیش از حد معمول (ناشایع)روش تشخیص هیچ آزمایش تشخیصی برای سندرم مارفان وجود ندارد. تشخیص پزشک تنها بواسطه مشاهده و تاریخچه کامل پزشکی است. اطلاعات کامل درباره همه اعضاء خانواده که ممکن است مشکل و یا مرگ زود هنگام مرتبط با بیماریهای قلبی داشته اند. ارزیابی بالینی کامل شامل: ارزیابی سیستم اسکلتی، نسبت اندازه بازو و پا به قد و آزمایشات چشمی. تستهای قلبی از قبیل اکوگاردیوگرام برای سنجش قلب و آئورت.درمان متاسفانه سندرم مارفان همانند سایر بیماریهای ژنتیکی قابل درمان نیست و هیچ راهی برای اصلاح ناهنجاری بافت پیوندی وجود ندارد. هدف درمان ثابت نگه داشتن روند بیماری قبل از اینکه به مراحل حاد رسیده و عوارض خطرناکی را ایجاد نماید. برخی از افراد دارو تجویز می نمایند که استفاده از این داروها نیز خود یک بحث چالش انگیز است. بتابلوکرها فرآیند دیلاتاسیون را به تاخیر می اندازند. آنتی کوآگولانت از قبیل وارفارین پس از جایگزینی دریچه قلب مصنوعی ضرورت می یابد. آنتی بیوتیک تراپی داخل وریدی در طی روشهای قلبی برای جلوگیری از آندوکاردیت باکتریال ضروری است .جراحی های قلبی عروقی امکان بقا بیشتر بیمار را فراهم می آورد. در برخی موارد اسکلیوز شدید نیز نیاز به مداخله شدید جراحی دارد. استفاده از لیزر نیز برای درمان کندگی شبکیه مفید است.مراقبت های لازم در حال حاضر هیچ روش تشخیصی قبل از تولد در مورد این بیماری وجود ندارد.در صورت مبتلا بودن یکی از والدین ، احتمال درگیری هریک از فرزندان 50% خواهد بود. البته با توجه به متغیر بودن شدت علایم این بیماری در بیماران مختلف، شدت علایم در فرزندان مبتلا ممکن است بیشتر یا کمتر از والدین باشد. در صورتی که دچار این بیماری بوده یا سابقه خانوادگی آن را دارید قبل از ازدواج ؛ مشاوره ژنتیک را حتماً مدنظر داشته باشید .تا آنجا که علایم بیماری به شما اجازه می دهد فعال باشید .افراد دچار این اختلال به علت احتمال خطر بروز مرگ ناگهانی باید از شرکت در ورزش های هوازی خودداری کنند.رژیم غذایی: رژیم خاصی نیاز نیست .پیش آگهی عوارض قلبی عروقی این بیماری می تواند تهدیدکننده حیات باشد. قبل از پیدایش جراحی اصلاحی بیشتر بیماران دچار این بی ماری تا قبل از سن 35 سالگی فوت می کردند. با مداخله جراحی، بیشتر بیماران طول عمر طبی عی خواهند داشت.سندرم مارفان یک اختلال مادام العمر است .پیش آگهی بیماری در س الهای اخیر بیشتر شده است. تشخیص زودرس و پیشرفت تکنولوژی پزشکی کیفیت زندگی بیماران را بهبود بخشیده است. در سال های قبل افراد مبتلا به سندرم مارفان در سن چهل سالگی میمردند اما امروزه بیشتر افراد مبتلا تا شصت سالگی عمر می کنند. شاید پیشگیری از اتساع بیش از حد آئورت و گسیختگی آن توجیهی برای افزایش طول عمر بیماران باشد .
شیوع و همه گیری شناسی این بیماری معمولا در هر 10000 نفر یک مورد ممکن است وجود داشته باشد ولی گفته شده ممکن است بین 5000-3000 هم وجود داشته باشد. هم اکنون در آمریکا 200 هزار بیمار دچار سندرم مارفان وجود دارد.هم در کودکان و هم در بالغین و در زن و مرد ممکن است رخ دهد.این اختلال از ابتدای تولد وجود داشته و گاهی در نوزادان قابل تشخیص است . با این حال ، علایم آن گاهی تا نوجوانی یا جوانی ظاهر نشده و شدت علایم نیز بسیار متغیر است. شیوع آن در خانم ها و آقایان برابر است .علت بیماری این ناهنجاری به علت جهش در کروموزوم 15رخ میدهد. تکه 1FBN، بخشی از کروموزوم 15 است که دچار اختلال میگردد .وظیفه این تکه بیان دستورالعمل ساخت فیبریلین است. زمانی که این ژن به درستی بیان نشود دستور ساخت فیبریلین به درستی بیان نشده و پروتئین ساختار اصلی خود را نخواهد داشت. این پروتئین نقش مهمی در ساختار بافتهای پیوندی دارد. سراسر بدن از بافتهای پیوندی تشکیل شده است. بنابر این ابتلا به این سندرم ،بسیاری از ارگانها را درگیر میکند مانند دستگاه اسکلتی، چشم ،قلب، آئورت، عروق خونی، سیستم عصبی، پوست و ریهعلایم ناشی از بیماری علایم استخوانی عضلانی :قامت بلند و بدن لاغر و کشی ده طول اندامها نسبت به تنه نامتناسب است.انگشتان باریک و بلند( انگشتان عنکبوتی)شکل غیرطبیعی قفسه سینه بلندی قوس کاممفصل دوگانه؛ ضعف یا نرمی مفصلعلایم قلبی عروقی : نارسایی دریچه آئورت ؛ شکافت آئورت پرولاپس یا نارسایی دریچه میترالجابجایی عدسی چشم ، معمولاً به سمت بالا نزدیک بینی جداشدگی شبکیه (ناشایع )گلوکوم (آب سیاه) و یا کاتاراکت ( آب مروارید)سایر علایم : کبود شدن آسان پوست (ناشایع )خونریزی بیش از حد معمول (ناشایع)روش تشخیص هیچ آزمایش تشخیصی برای سندرم مارفان وجود ندارد. تشخیص پزشک تنها بواسطه مشاهده و تاریخچه کامل پزشکی است. اطلاعات کامل درباره همه اعضاء خانواده که ممکن است مشکل و یا مرگ زود هنگام مرتبط با بیماریهای قلبی داشته اند. ارزیابی بالینی کامل شامل: ارزیابی سیستم اسکلتی، نسبت اندازه بازو و پا به قد و آزمایشات چشمی. تستهای قلبی از قبیل اکوگاردیوگرام برای سنجش قلب و آئورت.درمان متاسفانه سندرم مارفان همانند سایر بیماریهای ژنتیکی قابل درمان نیست و هیچ راهی برای اصلاح ناهنجاری بافت پیوندی وجود ندارد. هدف درمان ثابت نگه داشتن روند بیماری قبل از اینکه به مراحل حاد رسیده و عوارض خطرناکی را ایجاد نماید. برخی از افراد دارو تجویز می نمایند که استفاده از این داروها نیز خود یک بحث چالش انگیز است. بتابلوکرها فرآیند دیلاتاسیون را به تاخیر می اندازند. آنتی کوآگولانت از قبیل وارفارین پس از جایگزینی دریچه قلب مصنوعی ضرورت می یابد. آنتی بیوتیک تراپی داخل وریدی در طی روشهای قلبی برای جلوگیری از آندوکاردیت باکتریال ضروری است .جراحی های قلبی عروقی امکان بقا بیشتر بیمار را فراهم می آورد. در برخی موارد اسکلیوز شدید نیز نیاز به مداخله شدید جراحی دارد. استفاده از لیزر نیز برای درمان کندگی شبکیه مفید است.مراقبت های لازم در حال حاضر هیچ روش تشخیصی قبل از تولد در مورد این بیماری وجود ندارد.در صورت مبتلا بودن یکی از والدین ، احتمال درگیری هریک از فرزندان 50% خواهد بود. البته با توجه به متغیر بودن شدت علایم این بیماری در بیماران مختلف، شدت علایم در فرزندان مبتلا ممکن است بیشتر یا کمتر از والدین باشد. در صورتی که دچار این بیماری بوده یا سابقه خانوادگی آن را دارید قبل از ازدواج ؛ مشاوره ژنتیک را حتماً مدنظر داشته باشید .تا آنجا که علایم بیماری به شما اجازه می دهد فعال باشید .افراد دچار این اختلال به علت احتمال خطر بروز مرگ ناگهانی باید از شرکت در ورزش های هوازی خودداری کنند.رژیم غذایی: رژیم خاصی نیاز نیست .پیش آگهی عوارض قلبی عروقی این بیماری می تواند تهدیدکننده حیات باشد. قبل از پیدایش جراحی اصلاحی بیشتر بیماران دچار این بی ماری تا قبل از سن 35 سالگی فوت می کردند. با مداخله جراحی، بیشتر بیماران طول عمر طبی عی خواهند داشت.سندرم مارفان یک اختلال مادام العمر است .پیش آگهی بیماری در س الهای اخیر بیشتر شده است. تشخیص زودرس و پیشرفت تکنولوژی پزشکی کیفیت زندگی بیماران را بهبود بخشیده است. در سال های قبل افراد مبتلا به سندرم مارفان در سن چهل سالگی میمردند اما امروزه بیشتر افراد مبتلا تا شصت سالگی عمر می کنند. شاید پیشگیری از اتساع بیش از حد آئورت و گسیختگی آن توجیهی برای افزایش طول عمر بیماران باشد . 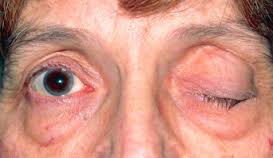
 شیوع و همه گیری شناسی
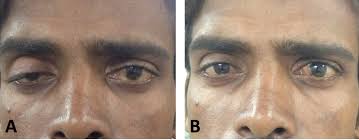
این بیماری نوجوانان و بزرگسالان جوان از هر دو جنس را مبتلا می سازد ولی در خانم ها شایع تر است. بیشتر، زنان را گرفتار می کند. شیوع آن بیشتر در دهه های سوم یا چهارم زندگی است ولی امکان دارد در هر دوره ای از زندگی، از بچگی تا پیری، دیده شود. این بیماری ممکن است در هر سنی رخ دهد اما در بین خانمهای جوان در سنین 20-40سال شایع تر است ؛ اگرچه میزان شیوع بیماری در آقایان در دهه های هفتم و هشتم زندگی افزایش می یابد. به طور کلی ازهر 100هزار نفر ،14مورد ابتلا به میاستنی گراو مشاهده می شود. حداکثر وقوع آن در خانمها 20 تا 30 سالگی و در مردها دهه 6 و 7 گزارش شده است. در زیر 40 سالگی زنان 2 تا 3 برابر مردان درگیر می شوند و در اواخر عمر در مردان شایع تر می باشد .شیوع آن در برخی کشورها از 43 تا 84 در میلیون تا 14 در 100000ذکر شده است. موارد فامیلی آن نیز دیده شده است .علت بیماری علت دقیق بیماری شناخته نشده است. در بعضی موارد به همراه سایر اختلالات خودایمنی رخ میدهد و در موارد نادر بیماری در نتیجه تومورهای غده تیموس(بخشی از سیستم ایمنی محسوب می شود)ایجاد می گردد. به هر علتی که بیماری ایجاد شده باشد اختلال اصلی به دلیل حمله آنتی بادی ها (سربازان دفاعی بدن) به محل اتصال عصب به عضله رخ میدهد به این ترتیب که فعالیت عوامل شیمیایی (استیل کولین)که پیام را از عصب به عضله منتقل می کنند دچار اشکال می شود و این اختلال منجر به ضعف در عضلات و کاهش کارآیی آنها میشود.علایم ناشی از بیماریافتادگی پلک هادوبینیبه هم خوردن حالت طبیعی چهرهاختلال در بلعضعف اندامهای فوقانی و تحتانی اختلال در تکلم واضح
شیوع و همه گیری شناسی
این بیماری نوجوانان و بزرگسالان جوان از هر دو جنس را مبتلا می سازد ولی در خانم ها شایع تر است. بیشتر، زنان را گرفتار می کند. شیوع آن بیشتر در دهه های سوم یا چهارم زندگی است ولی امکان دارد در هر دوره ای از زندگی، از بچگی تا پیری، دیده شود. این بیماری ممکن است در هر سنی رخ دهد اما در بین خانمهای جوان در سنین 20-40سال شایع تر است ؛ اگرچه میزان شیوع بیماری در آقایان در دهه های هفتم و هشتم زندگی افزایش می یابد. به طور کلی ازهر 100هزار نفر ،14مورد ابتلا به میاستنی گراو مشاهده می شود. حداکثر وقوع آن در خانمها 20 تا 30 سالگی و در مردها دهه 6 و 7 گزارش شده است. در زیر 40 سالگی زنان 2 تا 3 برابر مردان درگیر می شوند و در اواخر عمر در مردان شایع تر می باشد .شیوع آن در برخی کشورها از 43 تا 84 در میلیون تا 14 در 100000ذکر شده است. موارد فامیلی آن نیز دیده شده است .علت بیماری علت دقیق بیماری شناخته نشده است. در بعضی موارد به همراه سایر اختلالات خودایمنی رخ میدهد و در موارد نادر بیماری در نتیجه تومورهای غده تیموس(بخشی از سیستم ایمنی محسوب می شود)ایجاد می گردد. به هر علتی که بیماری ایجاد شده باشد اختلال اصلی به دلیل حمله آنتی بادی ها (سربازان دفاعی بدن) به محل اتصال عصب به عضله رخ میدهد به این ترتیب که فعالیت عوامل شیمیایی (استیل کولین)که پیام را از عصب به عضله منتقل می کنند دچار اشکال می شود و این اختلال منجر به ضعف در عضلات و کاهش کارآیی آنها میشود.علایم ناشی از بیماریافتادگی پلک هادوبینیبه هم خوردن حالت طبیعی چهرهاختلال در بلعضعف اندامهای فوقانی و تحتانی اختلال در تکلم واضح 
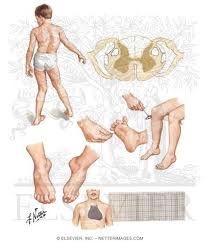

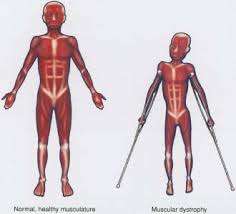 دوشن یک اختلال وابسته به کروموزوم X است که احتمال وقوع آن یک از هر 3500 نوزاد پسر است. تعداد مبتلایان به دیستروفی در ایران حدود 20 هزار نفر برآورد میشود که از این تعداد بین 15 تا 16 هزار نفر به دوشن مبتلا هستند. در حدود 100 پسر سالانه در انگلستان با عارضه DMD متولد میشوند. همیشه در حدود 1500 پسر با این نوع اختلال در انگلستان زندگی میکنند .بطور کلی در بین مردم احتمال تولد کودکان پسر با این نوع عارضه ،1 به 3500 است.این بیماری از نوع مغلوب وابسته به جنس می باشد. علت بیماریژن مسئول ساخت این دیستروفین( DMD)است و بر روی کروموزوم X قرار دارد .پروتئین دیستروفین اطراف سلول های ماهیچه ای برای محافظت ساختمان ماهیچه ساخته می شوند و مانع از خروج عناصر داخل سلول ماهیچه ای به فضای خارج از سلول می شود.بدون دیستروفین سلول ماهیچه ای قابل نفوذ خواهد بود و مواد بافت خارج سلولی وارد سلول ماهیچه شده و باعث تخریب و مرگ ماهیچه خواهد شد و در نهایت بافت چربی جای ماهیچه را می گیرد. علت عدم تولید پروتئین دیستروفین در ژن دی ام دی هنوز به طور قطع مشخص نیست ولی این عدم تولید ناشی از مسدود شدن مجاری تولید پروتئین دیسترفین می باشد. دیستروفی عضلانی دوشن یک بیماری ارثی مغلوب وابسته به X می باشد و همانند سایر بیماری های این گروه عموماً محدود به مردان شده و به ندرت در زنان دیده م یشود، مگر در مواردی نادر برای مثال حالتی که دختران حامل ژن DMD تنها واجد کروموزوم X (مبتلا به سندرم ترنر) باشند. یک سوم ژن های DMD در جمعیت، توسط مردان و دوسوم دیگر توسط زنان حامل، منتقل م یشود. اما از آنجا که سازش تولید مثلی مردان بیمار صفر است و قادر به انتقال بیماری به نسل بعد نیستند، بنابراین از میان بیماران دوشن یک سوم جهش یافته های جدید هستند و دوسوم سابقه فامیلی دارند .علایم ناشی از بیماری به دلیل طبیعت تدریجی و غافلگیرکننده بیماری ،تعیین دقیق سن شروع بیماری و ظهور علائم اولیه کار مشکلی است. والدین معمولاً از هیچ گونه ناهنجاری ،پیش از آنکه کودک آغاز به راه رفتن نماید، آگاه نیستند .یکی از علائمی که والدین را متوجه می سازد تأخیر کودک در راه رفتن است. دیگر نش انههای شروع بیماری راه رفتن اردکی شکل، افتادن های مکرر، راه رفتن روی پنجه پا ،ناتوانی در بالا رفتن از پله ها و ناتوانی در برخاستن از حالت نشسته می باشد.در مجموع و با توجه به آمارهای مختلف بهدست آمده، در 90 درصد بیماران شروع علائم بالینی بیش از 5سالگی است .مشخص ترین علامت در مراحل اولیه بیماری، بزرگ شدن عضلات اطراف شانه و زبان، عضلات ساعد و گاهی در عضلات دیگر نیز دیده م یشود. بزرگی عضلات در حقیقت به دلیل افزایش بافت همبند و چربی است که عضله را در حالت ضعف نگه م یدارد و به همین دلیل هم بزرگی کاذب نامیده می شود. این ویژگی در بیش از 95 درصد بیماران دیده می شود اما مختص این بیماری نیست و در برخی اشکال دیگر دیستروفی نیز یافت می شود. از دیگر علائم زود هنگام،علامت گاورس( Gowers sign) میباشد که نتیجه ضعف عضلات انبساطی چهارسر ران و زانو است .علامت گاورس نشانگر روش غیرمعمول این بیماران در برخاستن از حالت نشسته، به وسیله بالارفتن از پاهای آنها می باشد و معمولاً از 4تا 5 سالگی ظاهر م یگردد و از جمله نشانه های اولیه بیماری است با پیشرفت بیماری بالدار شدن کتف نیز آشکار م یگردد که این پدیده در نتیجه آتروفی ماهی چههای اطراف شانه است البته آشکارترین علامت زمانی است که پسران بیمار به ویلچر محدود می شوند. پسران مبتلا به دوشن در 20 درصد موارد IQ کمتر از 70 دارند. بزرگی پشت ساق پا( enlarged calve) در اکثر مبتلایان به دوشن و همچنین بکر مشاهده میگردد .روش تشخیص تشخیص اولیه بیماری به وسیله علائم بالینی و الگوی وراثتی، انجام می گیرد. اما باید توجه داشت بهدلیل ویژگی های مشابهی که میان این بیماری و بعضی بیمار یهای دیگر وجود دارد، این تشخیص قطعی نخواهد بود و تأیید این تشخیص به وسیله تعیین سطح آنزیم کراتین کیناز سرمی ،الکترومیوگرافی، نمونه برداری از عضله و نیز آزمایشات مولکولی انجام م یگیرد .یکبار که نوزادی با عارضه DMD در خانواده ای متولد شده باشد، اغلب در تشخیصهای پیش از زایمان برای بارداریهای بعدی هم برای مادر و هم برای دیگر زنانی که احتمال ناقل بودن در آنها داده شود مشاوره صورت می گیرد. بطور طبیعی این امکان وجود دارد که توسط اطلاعات دقیق بدست آمده از مطالعه DNA، وضعیت جنین تشخیص داده شود. با بررسی انجام شده بر روی DNA جنین توسط نمونه برداری از پرده بیرونی آن میتوان به این اطلاعات پی برد. این آزمایش بر روی تکه ای از پوششی که در هفته 11 الی 21 بارداری اطراف جنین قرار دارد انجام میشود.درمان تاکنون هیچ درمانی برای دیستروفی ماهیچه ای دوشن یافت نشده است اگرچه اخیراً تحقیقات نشان میدهد به وسیله سلول های بنیادی می توان بافت ماهیچه های سالم را جایگزین بافت ماهیچه ای آسیب دیده کرد. عفونت های ریوی را باید به سرعت درمان نمود. در این بیماران، فیزیوتراپی می تواند در به تعویق افتادن سستی عضلات مچ پاها، مفصل ران و آرنج مؤثر باشد. در حال حاضر درمان داروئی و ژن درمانی تحت بررسی است. تنها با فیزیوتراپی و کاردرمانی می توان از انحراف ستون فقرات و قفسه سینه که موجب جمع شدگی بدن میشود جلوگیری نمود از میان داروهای متعددی که مورد مطالعه و بررسی قرار گرفته، تنها داروئی که هنوز مصرف م یشود، پرودنیزون است .مراقبت های لازم نارسایی قلبی و ذات الریه مهمترین عامل مرگ این بیماران است که بدون ک مکهای جانبی بین 13 تا 19 سالگی رخ میدهد .کمی بعد از روزهای اولیه تشخیص، نرمشهای مداوم مهم هستند اما لزوما به نظارت پزشکی نیاز نیست، اگر چه ممکن است احساس شود ارتباط با یک فیزوتراپیست می تواند مفید باشد. در این مرحله مهمترین راهی که یک پزشک میتواند به شما به عنوان والدین کمک کند، تا حد امکان آموزش در مورد دیستروفی عضلات و تدارک و تهیه مشاوره های ژنتیکی است. همچنین این امکان وجود دارد که در این مرحله برای مدت طولانی و برای کمک و مشاوره مستمر مجموعه برنامه ای رادرنظرگرفت. پیش آگهیتا سنین تقریبا 8 الی 11 سالگی(بندرت سنین قبل و یا بعد) پسران برای راه رفتن ناتوان میشوند و امید به زندگی در آنها بسختی تا اواخر نوجوانی یا بیست سالگی میرسد .همچنین در نتیجه ضعف عضلات بین دنده ای، مشکلات تنفسی شدت می یابد .درگیری عضلات تنفسی معمولاً بهصورت سرفه ضعیف، عفونت های مکرر تنفسی، و کاهش ذخیره تنفسی ظاهر م یشود. نارسائی تنفسی در خواب، ذات الریه و گاهی آسپیراسیون و انسداد راه های هوائی علت مرگ بیماران است. شایعترین علت مرگ این بیماران عفونت های ریوی م یباشد. پسران حامل ژن بیماری دوشن از اوایل نوزادی از عوارض این بیماری رنج می برند. هنگامی که این پسران به سن بلوغ می رسند بافت عضلانی کاملا از بین میرود و فلج و سپس مرگ اتفاق میافتد.
دوشن یک اختلال وابسته به کروموزوم X است که احتمال وقوع آن یک از هر 3500 نوزاد پسر است. تعداد مبتلایان به دیستروفی در ایران حدود 20 هزار نفر برآورد میشود که از این تعداد بین 15 تا 16 هزار نفر به دوشن مبتلا هستند. در حدود 100 پسر سالانه در انگلستان با عارضه DMD متولد میشوند. همیشه در حدود 1500 پسر با این نوع اختلال در انگلستان زندگی میکنند .بطور کلی در بین مردم احتمال تولد کودکان پسر با این نوع عارضه ،1 به 3500 است.این بیماری از نوع مغلوب وابسته به جنس می باشد. علت بیماریژن مسئول ساخت این دیستروفین( DMD)است و بر روی کروموزوم X قرار دارد .پروتئین دیستروفین اطراف سلول های ماهیچه ای برای محافظت ساختمان ماهیچه ساخته می شوند و مانع از خروج عناصر داخل سلول ماهیچه ای به فضای خارج از سلول می شود.بدون دیستروفین سلول ماهیچه ای قابل نفوذ خواهد بود و مواد بافت خارج سلولی وارد سلول ماهیچه شده و باعث تخریب و مرگ ماهیچه خواهد شد و در نهایت بافت چربی جای ماهیچه را می گیرد. علت عدم تولید پروتئین دیستروفین در ژن دی ام دی هنوز به طور قطع مشخص نیست ولی این عدم تولید ناشی از مسدود شدن مجاری تولید پروتئین دیسترفین می باشد. دیستروفی عضلانی دوشن یک بیماری ارثی مغلوب وابسته به X می باشد و همانند سایر بیماری های این گروه عموماً محدود به مردان شده و به ندرت در زنان دیده م یشود، مگر در مواردی نادر برای مثال حالتی که دختران حامل ژن DMD تنها واجد کروموزوم X (مبتلا به سندرم ترنر) باشند. یک سوم ژن های DMD در جمعیت، توسط مردان و دوسوم دیگر توسط زنان حامل، منتقل م یشود. اما از آنجا که سازش تولید مثلی مردان بیمار صفر است و قادر به انتقال بیماری به نسل بعد نیستند، بنابراین از میان بیماران دوشن یک سوم جهش یافته های جدید هستند و دوسوم سابقه فامیلی دارند .علایم ناشی از بیماری به دلیل طبیعت تدریجی و غافلگیرکننده بیماری ،تعیین دقیق سن شروع بیماری و ظهور علائم اولیه کار مشکلی است. والدین معمولاً از هیچ گونه ناهنجاری ،پیش از آنکه کودک آغاز به راه رفتن نماید، آگاه نیستند .یکی از علائمی که والدین را متوجه می سازد تأخیر کودک در راه رفتن است. دیگر نش انههای شروع بیماری راه رفتن اردکی شکل، افتادن های مکرر، راه رفتن روی پنجه پا ،ناتوانی در بالا رفتن از پله ها و ناتوانی در برخاستن از حالت نشسته می باشد.در مجموع و با توجه به آمارهای مختلف بهدست آمده، در 90 درصد بیماران شروع علائم بالینی بیش از 5سالگی است .مشخص ترین علامت در مراحل اولیه بیماری، بزرگ شدن عضلات اطراف شانه و زبان، عضلات ساعد و گاهی در عضلات دیگر نیز دیده م یشود. بزرگی عضلات در حقیقت به دلیل افزایش بافت همبند و چربی است که عضله را در حالت ضعف نگه م یدارد و به همین دلیل هم بزرگی کاذب نامیده می شود. این ویژگی در بیش از 95 درصد بیماران دیده می شود اما مختص این بیماری نیست و در برخی اشکال دیگر دیستروفی نیز یافت می شود. از دیگر علائم زود هنگام،علامت گاورس( Gowers sign) میباشد که نتیجه ضعف عضلات انبساطی چهارسر ران و زانو است .علامت گاورس نشانگر روش غیرمعمول این بیماران در برخاستن از حالت نشسته، به وسیله بالارفتن از پاهای آنها می باشد و معمولاً از 4تا 5 سالگی ظاهر م یگردد و از جمله نشانه های اولیه بیماری است با پیشرفت بیماری بالدار شدن کتف نیز آشکار م یگردد که این پدیده در نتیجه آتروفی ماهی چههای اطراف شانه است البته آشکارترین علامت زمانی است که پسران بیمار به ویلچر محدود می شوند. پسران مبتلا به دوشن در 20 درصد موارد IQ کمتر از 70 دارند. بزرگی پشت ساق پا( enlarged calve) در اکثر مبتلایان به دوشن و همچنین بکر مشاهده میگردد .روش تشخیص تشخیص اولیه بیماری به وسیله علائم بالینی و الگوی وراثتی، انجام می گیرد. اما باید توجه داشت بهدلیل ویژگی های مشابهی که میان این بیماری و بعضی بیمار یهای دیگر وجود دارد، این تشخیص قطعی نخواهد بود و تأیید این تشخیص به وسیله تعیین سطح آنزیم کراتین کیناز سرمی ،الکترومیوگرافی، نمونه برداری از عضله و نیز آزمایشات مولکولی انجام م یگیرد .یکبار که نوزادی با عارضه DMD در خانواده ای متولد شده باشد، اغلب در تشخیصهای پیش از زایمان برای بارداریهای بعدی هم برای مادر و هم برای دیگر زنانی که احتمال ناقل بودن در آنها داده شود مشاوره صورت می گیرد. بطور طبیعی این امکان وجود دارد که توسط اطلاعات دقیق بدست آمده از مطالعه DNA، وضعیت جنین تشخیص داده شود. با بررسی انجام شده بر روی DNA جنین توسط نمونه برداری از پرده بیرونی آن میتوان به این اطلاعات پی برد. این آزمایش بر روی تکه ای از پوششی که در هفته 11 الی 21 بارداری اطراف جنین قرار دارد انجام میشود.درمان تاکنون هیچ درمانی برای دیستروفی ماهیچه ای دوشن یافت نشده است اگرچه اخیراً تحقیقات نشان میدهد به وسیله سلول های بنیادی می توان بافت ماهیچه های سالم را جایگزین بافت ماهیچه ای آسیب دیده کرد. عفونت های ریوی را باید به سرعت درمان نمود. در این بیماران، فیزیوتراپی می تواند در به تعویق افتادن سستی عضلات مچ پاها، مفصل ران و آرنج مؤثر باشد. در حال حاضر درمان داروئی و ژن درمانی تحت بررسی است. تنها با فیزیوتراپی و کاردرمانی می توان از انحراف ستون فقرات و قفسه سینه که موجب جمع شدگی بدن میشود جلوگیری نمود از میان داروهای متعددی که مورد مطالعه و بررسی قرار گرفته، تنها داروئی که هنوز مصرف م یشود، پرودنیزون است .مراقبت های لازم نارسایی قلبی و ذات الریه مهمترین عامل مرگ این بیماران است که بدون ک مکهای جانبی بین 13 تا 19 سالگی رخ میدهد .کمی بعد از روزهای اولیه تشخیص، نرمشهای مداوم مهم هستند اما لزوما به نظارت پزشکی نیاز نیست، اگر چه ممکن است احساس شود ارتباط با یک فیزوتراپیست می تواند مفید باشد. در این مرحله مهمترین راهی که یک پزشک میتواند به شما به عنوان والدین کمک کند، تا حد امکان آموزش در مورد دیستروفی عضلات و تدارک و تهیه مشاوره های ژنتیکی است. همچنین این امکان وجود دارد که در این مرحله برای مدت طولانی و برای کمک و مشاوره مستمر مجموعه برنامه ای رادرنظرگرفت. پیش آگهیتا سنین تقریبا 8 الی 11 سالگی(بندرت سنین قبل و یا بعد) پسران برای راه رفتن ناتوان میشوند و امید به زندگی در آنها بسختی تا اواخر نوجوانی یا بیست سالگی میرسد .همچنین در نتیجه ضعف عضلات بین دنده ای، مشکلات تنفسی شدت می یابد .درگیری عضلات تنفسی معمولاً بهصورت سرفه ضعیف، عفونت های مکرر تنفسی، و کاهش ذخیره تنفسی ظاهر م یشود. نارسائی تنفسی در خواب، ذات الریه و گاهی آسپیراسیون و انسداد راه های هوائی علت مرگ بیماران است. شایعترین علت مرگ این بیماران عفونت های ریوی م یباشد. پسران حامل ژن بیماری دوشن از اوایل نوزادی از عوارض این بیماری رنج می برند. هنگامی که این پسران به سن بلوغ می رسند بافت عضلانی کاملا از بین میرود و فلج و سپس مرگ اتفاق میافتد. 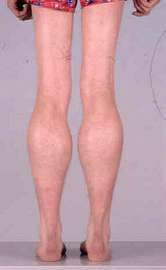
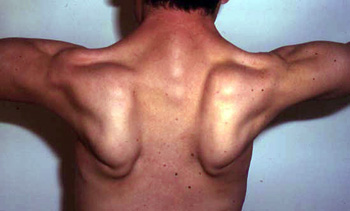
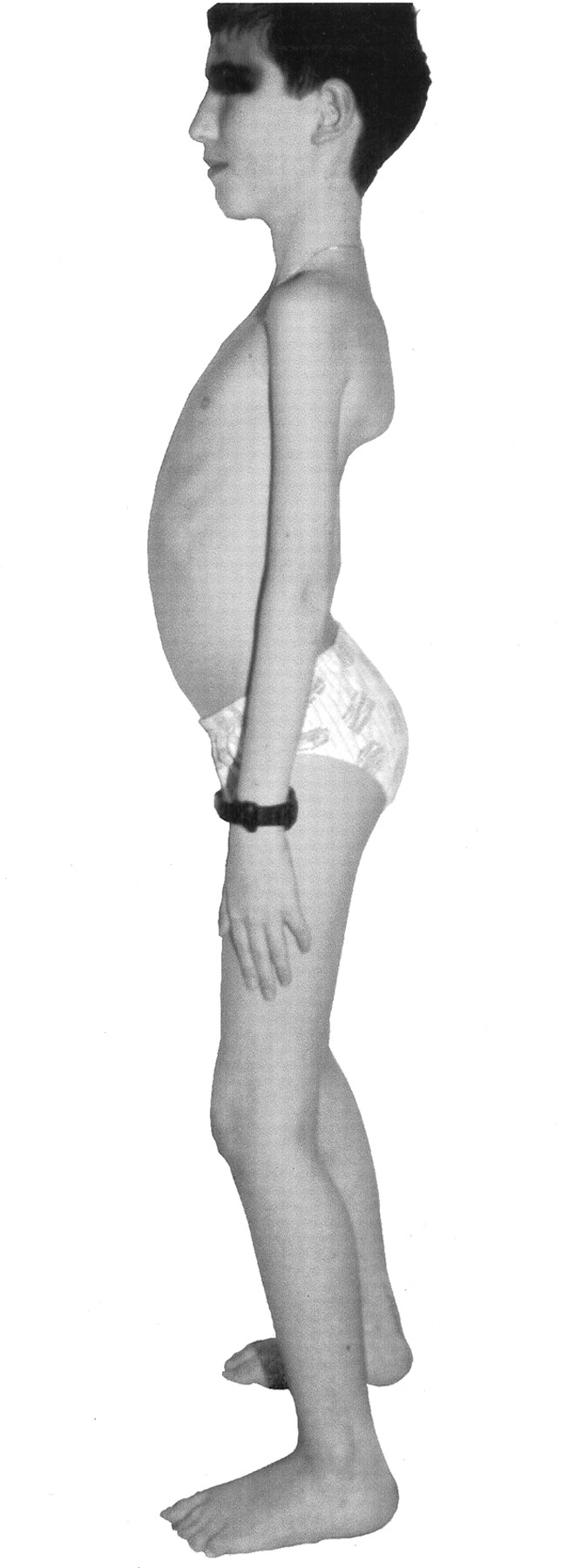 نوعی ناتوانی عضلات شانه و لگن میباشد که برای اولین بار توسط ناتراس در سال 1954 مطرح شد. این بیماری بصورت ارثی بوده و در نوع اتوزومال غالب و مغلوب به ارث میرسد که نوع مغلوب آن شایعتر است. بیماری در پایان دهه اول تا آغاز دهه سوم تظاهر می یابد.شیوع و همه گیری شناسی شیوع کلی بیماری 5تا 70 نفر در هر یک میلیون نفر برخی کشورها برآورد شده است .علت بیماری جهش در ژن بخصوص باعث تجمع پروتین دسمین در سلول عضلانی می شود و در نهایت انقباض عضلانی مختل میگردد .علایم ناشی از بیماری ضعف عضلانی، دفع گلوبولین از ادرار، ضعف در عضله قلبی از علایم شایع بیماری می باشد. در این بیماری اختلال حسی و عصبی وجود ندارد .روش تشخیص تشخیص نهایی با نمونه برداری از عضله صورت می گیرد. آزمایش ژنتیکی نیز برای تعیین نوع دیستروفی کاربرد دارد .درماناین بیماری هنوز درمان موثری نداشته و اقدامات درمانی عمدتا مبتنی بر حمایت روحی و تلاش در جهت کاهش نقص عضلات هستند. لذا فیزیوتراپی، ورزش عضلانی و در نهایت کنترل قلب و ریه بیمار در جهت کاهش خطر بیماریهای قلبی و تنفسی باید مدنظر باشد. تجویز ایمونوگلوبولین وریدی در برخی بیماران مفید بوده و استفاده از کورتیکو استروئیدها در جهت جلوگیری از انتشار فیبروز کاربرد دارد.پیش آگهی میزان ناتوانی بیمار بر حسب نوع دیستروفی متغیر است اما در طی مدت زمان کم بیمار مجبور به استفاده از ویلچر میگردد. در نهایت ضعف عضلانی به قلب و ریه گسترش یافته و عوارض قلبی و ریوی مهم ترین عامل مرگ بیمار است .
نوعی ناتوانی عضلات شانه و لگن میباشد که برای اولین بار توسط ناتراس در سال 1954 مطرح شد. این بیماری بصورت ارثی بوده و در نوع اتوزومال غالب و مغلوب به ارث میرسد که نوع مغلوب آن شایعتر است. بیماری در پایان دهه اول تا آغاز دهه سوم تظاهر می یابد.شیوع و همه گیری شناسی شیوع کلی بیماری 5تا 70 نفر در هر یک میلیون نفر برخی کشورها برآورد شده است .علت بیماری جهش در ژن بخصوص باعث تجمع پروتین دسمین در سلول عضلانی می شود و در نهایت انقباض عضلانی مختل میگردد .علایم ناشی از بیماری ضعف عضلانی، دفع گلوبولین از ادرار، ضعف در عضله قلبی از علایم شایع بیماری می باشد. در این بیماری اختلال حسی و عصبی وجود ندارد .روش تشخیص تشخیص نهایی با نمونه برداری از عضله صورت می گیرد. آزمایش ژنتیکی نیز برای تعیین نوع دیستروفی کاربرد دارد .درماناین بیماری هنوز درمان موثری نداشته و اقدامات درمانی عمدتا مبتنی بر حمایت روحی و تلاش در جهت کاهش نقص عضلات هستند. لذا فیزیوتراپی، ورزش عضلانی و در نهایت کنترل قلب و ریه بیمار در جهت کاهش خطر بیماریهای قلبی و تنفسی باید مدنظر باشد. تجویز ایمونوگلوبولین وریدی در برخی بیماران مفید بوده و استفاده از کورتیکو استروئیدها در جهت جلوگیری از انتشار فیبروز کاربرد دارد.پیش آگهی میزان ناتوانی بیمار بر حسب نوع دیستروفی متغیر است اما در طی مدت زمان کم بیمار مجبور به استفاده از ویلچر میگردد. در نهایت ضعف عضلانی به قلب و ریه گسترش یافته و عوارض قلبی و ریوی مهم ترین عامل مرگ بیمار است .