 اسامی دیگر
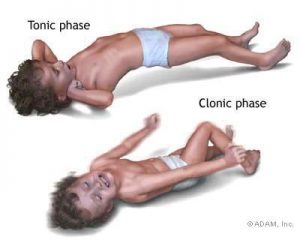
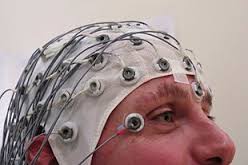
صرع ،Seizuresشیوع و همه گیری شناسی به طور کلی 2تا5/2 نفر در هر 1000 نفر تولد زنده در کشورهای توسعه یافته مبتلا به اپی لپسی هستند.مطالعات صورت گرفته در هندوستان شیوع این بیماری را 33/5در هر 1000 نفر گزارش نموده و در آمریکا 6/2 در هر 1000 نفر ذکر گردیده است .علت بیماریعلت اصلی این مشکل را کاهش آستانه تحریک پذیری در بعضی از گروههای نورونی در نواحی خاصی از مغز می دانند که سبب می شود وقتی یک تحریک عادی دریافت می کنند، به طور همزمان تحریک شوند و این علائم بالینی را ایجاد کنند.در حدود 50-70 در صد موارد صرع ،که علت تولید سیگنالهای مغزی غیر طبیعی مشخص نیست و به این نوع صرع « صرع با علت نامشخص » می گویند. سایر موارد صرع که البته درصد کمتری از موارد بیماری را تشکیل میدهند. تا حدی علت شناخته شده ای دارند. مثلاً بعضی از انواع صرع در اثر « آسیب مغزی » در بدو تولد بوجود می آیند که این آسیب ها میتوانند در اثر کاهش اکسیژن رسانی به مغز، ضربه به سر یا خونریزی شدید، عدم تطابق و سازگاری خون مادر و بچه، عفونت ( قبل، حین و بلافاصله بعد از تولد) بوجود آیند. بعضی از انواع صرع نیز ارثی می باشند مثل « صرع میوکلونیک جوانان ». سایر علل ایجاد صرع مثل ضربه به سر، استفاده زیاد از الکل، نقایص مادرزادی، التهاب بافت مغز یا نخاع، بیماریهائی مثل سرخک، اوریون و دیفتری، استنشاق و یا خوردن مواد سمی مثل سرب ،جیوه و یا مونواکسید کربن و یا قطع ناگهانی داروهای ضد صرع هستند. صرع همچنین یکی از علائم سایر بیماریها مثل فلج مغزی، نورو فیبروز ماتوز ،کمبود پیروات و یا اوتیسم.. . نیز می باشد.علایم ناشی از بیماریعلایم تشنجات صرعی به ناحیه ای از مغز که تحت تاثیر سیگنالهای غیر طبیعی قرار میگیرد بستگی داردمغز به دو نیمکره تقسیم میشود و هر نیمکره نیز از چهار قسمت اصلی تشکیل شده است.بنامهای قسمت پیشانی،گیجگاهی بالای سریا آهیانه و پس سری.قسمت پیشانی،رفتارهای حرکتی مارا کنترل میکنندمثل صحبت کردن ،فکرکرن و طرح و برنامه ریختن و همچنین خلق و خوی فرد و صرع این ناحیه شامل یک گروه تشنجات کوتاه است که سریعاً آغاز شده و ناگهان اتمام می یابند .قسمت آهیانه یا بالای سری دریافت کننده ورودی های حس بدن بوده و آنها را تفسیر کردهو حرکات بدن را کنترل می کند. صرع این ناحیه تمایل دارد که به سایر نقاط مغز گشترش یابد .در قسمت پس سری که تفسیر ورودی های بینائی را بر عهده دارد، در صورت درگیری آن و ایجاد تشنج در این کانون، شاهد توهمات بینائی، چشمک زدنهای سریع و پلک زدنهای مکرر و سایر علائم مربوط به چشم خواهیم بود. قسمت گیجگاهی در حافظه و احساسات دخالت دارد و صرع این ناحیه که معمولاً در دوران کودکی آغاز می شود معمولاً قبل از شروع حمله صرع، یک علائم آگاه کننده ( بنام Aura) که ممکن است بینائی، شنوائی، حس چشائی و.. . باشد رخ میدهند و سپس فرد حمله را تجربه می کند.بسته به اینکه کدام قسمت مغز درگیر باشد علائم ممکن است حرکتی باشد(مثل حرکات شدید ناگهانی قسمتی از بدن)و یا حسی باشد مثل احساس مور مور و خواب رفتگی در یک سمت بدن و یا علائم بینائی که مثلاً فرد چیزهائی را می بیند که واقعاً وجود نداشته و بقیه آنها را نمی بینند و یا علائم شنوائی که فرد صدای شخصی یا موسیقی و.. . را بصورت خیالی میشنود. تشنج میتواند همچنین باعث اختلال هوشیاری، تهوع و فشارهای احساسی به فرد شود .روش تشخیصبرای تشخیص بیماری معمولاً از تاریخچه ای که بیمار یا همراهان با توصیف حملات بیماری به پزشک میدهند، در کنار انجام یک آزمایش « الکترو انسفالوگرام » یا « نوار مغز » نامیده می شود ،استفاده میگردد در نوار مغز چندین الکترود در مکانهای مختلف سر بیمار قرار داده شده و فعالیت الکتریکی مغز در آن نواحی اندازه گیری می شود و نوار مغز طولانی مدت و یا نوار مغز ویدئوئی از وی گرفته می شود تا امواج غیر طبیعی مشخص گردد. البته اگر پزشک به صرع مشکوک شود علاوه بر نوار مغز برای پی بردن به دلیل صرع ممکن است آزمایشات خونی برای چک کردن قند خون ،کلسیم، سدیم و یا آزمایشاتی که عملکرد کلیه یا کبد را می سنجند و اندازه گیری تعداد گلبولهای سفید خون انجام شوند. با کمک تستهای فوق پزشک برای نوع درمان و طول دوره درمان بیمار تصمیم گیری خواهد کرد.درمان فردی که در حال تشنج است نمی توان حرکات او را مهار کرد .توصیه پزشکان در این حالت شل کردن و باز کردن دکمه های لباس، دور کردن هرگونه جسم نوک تیز و سفت از نزدیکی بیمار در حال تشنج است تا به خود صدمه ای نزند. گرچه نباید چیزی را در داخل دهان فرد در حال تشنج قرار داد ولی اگر بیمار در حال تشنج محکم زبان خود را گاز گرفته است می توان یک پارچه را چند تا کرد و بین دندان و زبان بیمار قرار داد تا از صدمه بیشتر به زبان بیمار جلوگیری شود. چرخاندن سر بیمار به یک طرف نیز باعث میشود که تنفس بیمار راحت تر صورت گیرد .گاهی نیز تشنج در اثر یک مشکل زمینه ای پزشکی ایجاد شده( مثلاً کاهش قند خون)که با رفع آن، تشنج نیز بر طرف میگردد، ولی صرع کلاً با داروهای ضد صرع کنترل میشود.بعضی از بیماران با یک یا چند دارو کنترل می شوند.بیشترین داروهای مورد استفاده در درمان بیماری صرع عبارتند از: فنی توئین ،کاربامازپین، فنو باربیتال، پریمیدون، والپوریک اسید ،کلونازپام، و اتوسوکسامید .بیمارانی که از داروهای ضد صرع استفاده می کنند باید بطور مرتب ویزیت شده و سطوح خونی داروهای آنها چک شود و همچنین عوارض مثل گیجی، تنبلی و خستگی، پر فعالیتی ،حرکات غیر قابل کنترل چشم، مشکلات گفتاری یا بینائی، تهوع و استفراغ و اختلال خواب بررسی شوند.صرع مداوم نیز ابتدا توسط داروهائی مثل دیازپام، فنی توئین،فنو باربیتال درمان می شود و اگر به اینها جواب نداد، سایر اقدامات توسط پزشک انجام خواهد شد. اگر تشنج بعلت کاهش قند خون ایجاد شده باشد با تزریق محلول گلوکز وریدی، تشنج رفع خواهد شد. جراحی و درمان صرع وقتی مورد استفاده قرار میگیرد که توسط دارو صرع کنترل نشود. مراقبت های لازم این افراد برای پیشگیری از حملات صرع بهتر است یک رژیم غذائی سالم، خواب کافی و سطوح استرس پائین داشته باشند .همچنین از آنجا که که تب ممکن است، ایجاد تشنج کند، با اولین علائم بیماری داورهای ضدتب باید تجویز شود. اگر تشنج شما با مقدمه( Aura)شروع می شود و به شما حالتی دست میدهد که می فهمید تا چند لحظه دیگر تشنج خواهید کرد، سریعاً خود را به یک مکان امن رسانده و در حالت درازکش قرار گرفته تا تشنج شما تمام شود. به اطرافیان خود بیاموزید که هنگامیکه شما را در حال تشنج دیدند ،چکار کنند و چه اقداماتی را انجام دهند .همچنین بعضی از روشها را هرگز به تنهائی انجام ندهید، مثل شنا کردن یا دوچرخه سواری تا در صورت بروز حادثه کسی بتواند شما را نجات دهد. در هنگام ورزش هائی مثل دوچرخه سواری، اسکیت سواری ،موتور سواری و.. . حتماً کلاه ایمنی بر سر بگذارید. پیش آگهی اکثر افراد مبتلا به صرع میتوانند تشنج خود را با دارو درمان کنند. در این میان برخی از افراد مبتلا به صرع نمی توانند تشنج خود را با داروهائی ضد صرع کنترل کنند که بسیاری از آنها می توانند تحت عمل جراحی درمان شوند. وقتی که یک بیمار برای چندین سال متوالی دارای صرع عمومی بوده است پزشک وی بسته به سن ونوع تشنج آن ممکن است داروی وی را قطع کند در حدود سه چهارم از بزرگسالان که به علت مصرف دارو به مدت 3سال تشنج نداشته اند بعد از قطع دارو درمانی دوباره مبتلا به تشنج شده اند. برای کسانی که صدمات مغزی داشته اند ،بیش از یک داروی صرع استفاده کرده اند، سابقۀ فامیلی صرع داشته اند، صرع جزئی را تجربه کرده اند یا در طی درمان اختلالات EEG داشته اند پیش آگهی امیدوار کننده ای وجود ندارد.
اسامی دیگر
صرع ،Seizuresشیوع و همه گیری شناسی به طور کلی 2تا5/2 نفر در هر 1000 نفر تولد زنده در کشورهای توسعه یافته مبتلا به اپی لپسی هستند.مطالعات صورت گرفته در هندوستان شیوع این بیماری را 33/5در هر 1000 نفر گزارش نموده و در آمریکا 6/2 در هر 1000 نفر ذکر گردیده است .علت بیماریعلت اصلی این مشکل را کاهش آستانه تحریک پذیری در بعضی از گروههای نورونی در نواحی خاصی از مغز می دانند که سبب می شود وقتی یک تحریک عادی دریافت می کنند، به طور همزمان تحریک شوند و این علائم بالینی را ایجاد کنند.در حدود 50-70 در صد موارد صرع ،که علت تولید سیگنالهای مغزی غیر طبیعی مشخص نیست و به این نوع صرع « صرع با علت نامشخص » می گویند. سایر موارد صرع که البته درصد کمتری از موارد بیماری را تشکیل میدهند. تا حدی علت شناخته شده ای دارند. مثلاً بعضی از انواع صرع در اثر « آسیب مغزی » در بدو تولد بوجود می آیند که این آسیب ها میتوانند در اثر کاهش اکسیژن رسانی به مغز، ضربه به سر یا خونریزی شدید، عدم تطابق و سازگاری خون مادر و بچه، عفونت ( قبل، حین و بلافاصله بعد از تولد) بوجود آیند. بعضی از انواع صرع نیز ارثی می باشند مثل « صرع میوکلونیک جوانان ». سایر علل ایجاد صرع مثل ضربه به سر، استفاده زیاد از الکل، نقایص مادرزادی، التهاب بافت مغز یا نخاع، بیماریهائی مثل سرخک، اوریون و دیفتری، استنشاق و یا خوردن مواد سمی مثل سرب ،جیوه و یا مونواکسید کربن و یا قطع ناگهانی داروهای ضد صرع هستند. صرع همچنین یکی از علائم سایر بیماریها مثل فلج مغزی، نورو فیبروز ماتوز ،کمبود پیروات و یا اوتیسم.. . نیز می باشد.علایم ناشی از بیماریعلایم تشنجات صرعی به ناحیه ای از مغز که تحت تاثیر سیگنالهای غیر طبیعی قرار میگیرد بستگی داردمغز به دو نیمکره تقسیم میشود و هر نیمکره نیز از چهار قسمت اصلی تشکیل شده است.بنامهای قسمت پیشانی،گیجگاهی بالای سریا آهیانه و پس سری.قسمت پیشانی،رفتارهای حرکتی مارا کنترل میکنندمثل صحبت کردن ،فکرکرن و طرح و برنامه ریختن و همچنین خلق و خوی فرد و صرع این ناحیه شامل یک گروه تشنجات کوتاه است که سریعاً آغاز شده و ناگهان اتمام می یابند .قسمت آهیانه یا بالای سری دریافت کننده ورودی های حس بدن بوده و آنها را تفسیر کردهو حرکات بدن را کنترل می کند. صرع این ناحیه تمایل دارد که به سایر نقاط مغز گشترش یابد .در قسمت پس سری که تفسیر ورودی های بینائی را بر عهده دارد، در صورت درگیری آن و ایجاد تشنج در این کانون، شاهد توهمات بینائی، چشمک زدنهای سریع و پلک زدنهای مکرر و سایر علائم مربوط به چشم خواهیم بود. قسمت گیجگاهی در حافظه و احساسات دخالت دارد و صرع این ناحیه که معمولاً در دوران کودکی آغاز می شود معمولاً قبل از شروع حمله صرع، یک علائم آگاه کننده ( بنام Aura) که ممکن است بینائی، شنوائی، حس چشائی و.. . باشد رخ میدهند و سپس فرد حمله را تجربه می کند.بسته به اینکه کدام قسمت مغز درگیر باشد علائم ممکن است حرکتی باشد(مثل حرکات شدید ناگهانی قسمتی از بدن)و یا حسی باشد مثل احساس مور مور و خواب رفتگی در یک سمت بدن و یا علائم بینائی که مثلاً فرد چیزهائی را می بیند که واقعاً وجود نداشته و بقیه آنها را نمی بینند و یا علائم شنوائی که فرد صدای شخصی یا موسیقی و.. . را بصورت خیالی میشنود. تشنج میتواند همچنین باعث اختلال هوشیاری، تهوع و فشارهای احساسی به فرد شود .روش تشخیصبرای تشخیص بیماری معمولاً از تاریخچه ای که بیمار یا همراهان با توصیف حملات بیماری به پزشک میدهند، در کنار انجام یک آزمایش « الکترو انسفالوگرام » یا « نوار مغز » نامیده می شود ،استفاده میگردد در نوار مغز چندین الکترود در مکانهای مختلف سر بیمار قرار داده شده و فعالیت الکتریکی مغز در آن نواحی اندازه گیری می شود و نوار مغز طولانی مدت و یا نوار مغز ویدئوئی از وی گرفته می شود تا امواج غیر طبیعی مشخص گردد. البته اگر پزشک به صرع مشکوک شود علاوه بر نوار مغز برای پی بردن به دلیل صرع ممکن است آزمایشات خونی برای چک کردن قند خون ،کلسیم، سدیم و یا آزمایشاتی که عملکرد کلیه یا کبد را می سنجند و اندازه گیری تعداد گلبولهای سفید خون انجام شوند. با کمک تستهای فوق پزشک برای نوع درمان و طول دوره درمان بیمار تصمیم گیری خواهد کرد.درمان فردی که در حال تشنج است نمی توان حرکات او را مهار کرد .توصیه پزشکان در این حالت شل کردن و باز کردن دکمه های لباس، دور کردن هرگونه جسم نوک تیز و سفت از نزدیکی بیمار در حال تشنج است تا به خود صدمه ای نزند. گرچه نباید چیزی را در داخل دهان فرد در حال تشنج قرار داد ولی اگر بیمار در حال تشنج محکم زبان خود را گاز گرفته است می توان یک پارچه را چند تا کرد و بین دندان و زبان بیمار قرار داد تا از صدمه بیشتر به زبان بیمار جلوگیری شود. چرخاندن سر بیمار به یک طرف نیز باعث میشود که تنفس بیمار راحت تر صورت گیرد .گاهی نیز تشنج در اثر یک مشکل زمینه ای پزشکی ایجاد شده( مثلاً کاهش قند خون)که با رفع آن، تشنج نیز بر طرف میگردد، ولی صرع کلاً با داروهای ضد صرع کنترل میشود.بعضی از بیماران با یک یا چند دارو کنترل می شوند.بیشترین داروهای مورد استفاده در درمان بیماری صرع عبارتند از: فنی توئین ،کاربامازپین، فنو باربیتال، پریمیدون، والپوریک اسید ،کلونازپام، و اتوسوکسامید .بیمارانی که از داروهای ضد صرع استفاده می کنند باید بطور مرتب ویزیت شده و سطوح خونی داروهای آنها چک شود و همچنین عوارض مثل گیجی، تنبلی و خستگی، پر فعالیتی ،حرکات غیر قابل کنترل چشم، مشکلات گفتاری یا بینائی، تهوع و استفراغ و اختلال خواب بررسی شوند.صرع مداوم نیز ابتدا توسط داروهائی مثل دیازپام، فنی توئین،فنو باربیتال درمان می شود و اگر به اینها جواب نداد، سایر اقدامات توسط پزشک انجام خواهد شد. اگر تشنج بعلت کاهش قند خون ایجاد شده باشد با تزریق محلول گلوکز وریدی، تشنج رفع خواهد شد. جراحی و درمان صرع وقتی مورد استفاده قرار میگیرد که توسط دارو صرع کنترل نشود. مراقبت های لازم این افراد برای پیشگیری از حملات صرع بهتر است یک رژیم غذائی سالم، خواب کافی و سطوح استرس پائین داشته باشند .همچنین از آنجا که که تب ممکن است، ایجاد تشنج کند، با اولین علائم بیماری داورهای ضدتب باید تجویز شود. اگر تشنج شما با مقدمه( Aura)شروع می شود و به شما حالتی دست میدهد که می فهمید تا چند لحظه دیگر تشنج خواهید کرد، سریعاً خود را به یک مکان امن رسانده و در حالت درازکش قرار گرفته تا تشنج شما تمام شود. به اطرافیان خود بیاموزید که هنگامیکه شما را در حال تشنج دیدند ،چکار کنند و چه اقداماتی را انجام دهند .همچنین بعضی از روشها را هرگز به تنهائی انجام ندهید، مثل شنا کردن یا دوچرخه سواری تا در صورت بروز حادثه کسی بتواند شما را نجات دهد. در هنگام ورزش هائی مثل دوچرخه سواری، اسکیت سواری ،موتور سواری و.. . حتماً کلاه ایمنی بر سر بگذارید. پیش آگهی اکثر افراد مبتلا به صرع میتوانند تشنج خود را با دارو درمان کنند. در این میان برخی از افراد مبتلا به صرع نمی توانند تشنج خود را با داروهائی ضد صرع کنترل کنند که بسیاری از آنها می توانند تحت عمل جراحی درمان شوند. وقتی که یک بیمار برای چندین سال متوالی دارای صرع عمومی بوده است پزشک وی بسته به سن ونوع تشنج آن ممکن است داروی وی را قطع کند در حدود سه چهارم از بزرگسالان که به علت مصرف دارو به مدت 3سال تشنج نداشته اند بعد از قطع دارو درمانی دوباره مبتلا به تشنج شده اند. برای کسانی که صدمات مغزی داشته اند ،بیش از یک داروی صرع استفاده کرده اند، سابقۀ فامیلی صرع داشته اند، صرع جزئی را تجربه کرده اند یا در طی درمان اختلالات EEG داشته اند پیش آگهی امیدوار کننده ای وجود ندارد.اپی لپسی (Epilepsy )
 اسامی دیگر
صرع ،Seizuresشیوع و همه گیری شناسی به طور کلی 2تا5/2 نفر در هر 1000 نفر تولد زنده در کشورهای توسعه یافته مبتلا به اپی لپسی هستند.مطالعات صورت گرفته در هندوستان شیوع این بیماری را 33/5در هر 1000 نفر گزارش نموده و در آمریکا 6/2 در هر 1000 نفر ذکر گردیده است .علت بیماریعلت اصلی این مشکل را کاهش آستانه تحریک پذیری در بعضی از گروههای نورونی در نواحی خاصی از مغز می دانند که سبب می شود وقتی یک تحریک عادی دریافت می کنند، به طور همزمان تحریک شوند و این علائم بالینی را ایجاد کنند.در حدود 50-70 در صد موارد صرع ،که علت تولید سیگنالهای مغزی غیر طبیعی مشخص نیست و به این نوع صرع « صرع با علت نامشخص » می گویند. سایر موارد صرع که البته درصد کمتری از موارد بیماری را تشکیل میدهند. تا حدی علت شناخته شده ای دارند. مثلاً بعضی از انواع صرع در اثر « آسیب مغزی » در بدو تولد بوجود می آیند که این آسیب ها میتوانند در اثر کاهش اکسیژن رسانی به مغز، ضربه به سر یا خونریزی شدید، عدم تطابق و سازگاری خون مادر و بچه، عفونت ( قبل، حین و بلافاصله بعد از تولد) بوجود آیند. بعضی از انواع صرع نیز ارثی می باشند مثل « صرع میوکلونیک جوانان ». سایر علل ایجاد صرع مثل ضربه به سر، استفاده زیاد از الکل، نقایص مادرزادی، التهاب بافت مغز یا نخاع، بیماریهائی مثل سرخک، اوریون و دیفتری، استنشاق و یا خوردن مواد سمی مثل سرب ،جیوه و یا مونواکسید کربن و یا قطع ناگهانی داروهای ضد صرع هستند. صرع همچنین یکی از علائم سایر بیماریها مثل فلج مغزی، نورو فیبروز ماتوز ،کمبود پیروات و یا اوتیسم.. . نیز می باشد.علایم ناشی از بیماریعلایم تشنجات صرعی به ناحیه ای از مغز که تحت تاثیر سیگنالهای غیر طبیعی قرار میگیرد بستگی داردمغز به دو نیمکره تقسیم میشود و هر نیمکره نیز از چهار قسمت اصلی تشکیل شده است.بنامهای قسمت پیشانی،گیجگاهی بالای سریا آهیانه و پس سری.قسمت پیشانی،رفتارهای حرکتی مارا کنترل میکنندمثل صحبت کردن ،فکرکرن و طرح و برنامه ریختن و همچنین خلق و خوی فرد و صرع این ناحیه شامل یک گروه تشنجات کوتاه است که سریعاً آغاز شده و ناگهان اتمام می یابند .قسمت آهیانه یا بالای سری دریافت کننده ورودی های حس بدن بوده و آنها را تفسیر کردهو حرکات بدن را کنترل می کند. صرع این ناحیه تمایل دارد که به سایر نقاط مغز گشترش یابد .در قسمت پس سری که تفسیر ورودی های بینائی را بر عهده دارد، در صورت درگیری آن و ایجاد تشنج در این کانون، شاهد توهمات بینائی، چشمک زدنهای سریع و پلک زدنهای مکرر و سایر علائم مربوط به چشم خواهیم بود. قسمت گیجگاهی در حافظه و احساسات دخالت دارد و صرع این ناحیه که معمولاً در دوران کودکی آغاز می شود معمولاً قبل از شروع حمله صرع، یک علائم آگاه کننده ( بنام Aura) که ممکن است بینائی، شنوائی، حس چشائی و.. . باشد رخ میدهند و سپس فرد حمله را تجربه می کند.بسته به اینکه کدام قسمت مغز درگیر باشد علائم ممکن است حرکتی باشد(مثل حرکات شدید ناگهانی قسمتی از بدن)و یا حسی باشد مثل احساس مور مور و خواب رفتگی در یک سمت بدن و یا علائم بینائی که مثلاً فرد چیزهائی را می بیند که واقعاً وجود نداشته و بقیه آنها را نمی بینند و یا علائم شنوائی که فرد صدای شخصی یا موسیقی و.. . را بصورت خیالی میشنود. تشنج میتواند همچنین باعث اختلال هوشیاری، تهوع و فشارهای احساسی به فرد شود .روش تشخیصبرای تشخیص بیماری معمولاً از تاریخچه ای که بیمار یا همراهان با توصیف حملات بیماری به پزشک میدهند، در کنار انجام یک آزمایش « الکترو انسفالوگرام » یا « نوار مغز » نامیده می شود ،استفاده میگردد در نوار مغز چندین الکترود در مکانهای مختلف سر بیمار قرار داده شده و فعالیت الکتریکی مغز در آن نواحی اندازه گیری می شود و نوار مغز طولانی مدت و یا نوار مغز ویدئوئی از وی گرفته می شود تا امواج غیر طبیعی مشخص گردد. البته اگر پزشک به صرع مشکوک شود علاوه بر نوار مغز برای پی بردن به دلیل صرع ممکن است آزمایشات خونی برای چک کردن قند خون ،کلسیم، سدیم و یا آزمایشاتی که عملکرد کلیه یا کبد را می سنجند و اندازه گیری تعداد گلبولهای سفید خون انجام شوند. با کمک تستهای فوق پزشک برای نوع درمان و طول دوره درمان بیمار تصمیم گیری خواهد کرد.درمان فردی که در حال تشنج است نمی توان حرکات او را مهار کرد .توصیه پزشکان در این حالت شل کردن و باز کردن دکمه های لباس، دور کردن هرگونه جسم نوک تیز و سفت از نزدیکی بیمار در حال تشنج است تا به خود صدمه ای نزند. گرچه نباید چیزی را در داخل دهان فرد در حال تشنج قرار داد ولی اگر بیمار در حال تشنج محکم زبان خود را گاز گرفته است می توان یک پارچه را چند تا کرد و بین دندان و زبان بیمار قرار داد تا از صدمه بیشتر به زبان بیمار جلوگیری شود. چرخاندن سر بیمار به یک طرف نیز باعث میشود که تنفس بیمار راحت تر صورت گیرد .گاهی نیز تشنج در اثر یک مشکل زمینه ای پزشکی ایجاد شده( مثلاً کاهش قند خون)که با رفع آن، تشنج نیز بر طرف میگردد، ولی صرع کلاً با داروهای ضد صرع کنترل میشود.بعضی از بیماران با یک یا چند دارو کنترل می شوند.بیشترین داروهای مورد استفاده در درمان بیماری صرع عبارتند از: فنی توئین ،کاربامازپین، فنو باربیتال، پریمیدون، والپوریک اسید ،کلونازپام، و اتوسوکسامید .بیمارانی که از داروهای ضد صرع استفاده می کنند باید بطور مرتب ویزیت شده و سطوح خونی داروهای آنها چک شود و همچنین عوارض مثل گیجی، تنبلی و خستگی، پر فعالیتی ،حرکات غیر قابل کنترل چشم، مشکلات گفتاری یا بینائی، تهوع و استفراغ و اختلال خواب بررسی شوند.صرع مداوم نیز ابتدا توسط داروهائی مثل دیازپام، فنی توئین،فنو باربیتال درمان می شود و اگر به اینها جواب نداد، سایر اقدامات توسط پزشک انجام خواهد شد. اگر تشنج بعلت کاهش قند خون ایجاد شده باشد با تزریق محلول گلوکز وریدی، تشنج رفع خواهد شد. جراحی و درمان صرع وقتی مورد استفاده قرار میگیرد که توسط دارو صرع کنترل نشود. مراقبت های لازم این افراد برای پیشگیری از حملات صرع بهتر است یک رژیم غذائی سالم، خواب کافی و سطوح استرس پائین داشته باشند .همچنین از آنجا که که تب ممکن است، ایجاد تشنج کند، با اولین علائم بیماری داورهای ضدتب باید تجویز شود. اگر تشنج شما با مقدمه( Aura)شروع می شود و به شما حالتی دست میدهد که می فهمید تا چند لحظه دیگر تشنج خواهید کرد، سریعاً خود را به یک مکان امن رسانده و در حالت درازکش قرار گرفته تا تشنج شما تمام شود. به اطرافیان خود بیاموزید که هنگامیکه شما را در حال تشنج دیدند ،چکار کنند و چه اقداماتی را انجام دهند .همچنین بعضی از روشها را هرگز به تنهائی انجام ندهید، مثل شنا کردن یا دوچرخه سواری تا در صورت بروز حادثه کسی بتواند شما را نجات دهد. در هنگام ورزش هائی مثل دوچرخه سواری، اسکیت سواری ،موتور سواری و.. . حتماً کلاه ایمنی بر سر بگذارید. پیش آگهی اکثر افراد مبتلا به صرع میتوانند تشنج خود را با دارو درمان کنند. در این میان برخی از افراد مبتلا به صرع نمی توانند تشنج خود را با داروهائی ضد صرع کنترل کنند که بسیاری از آنها می توانند تحت عمل جراحی درمان شوند. وقتی که یک بیمار برای چندین سال متوالی دارای صرع عمومی بوده است پزشک وی بسته به سن ونوع تشنج آن ممکن است داروی وی را قطع کند در حدود سه چهارم از بزرگسالان که به علت مصرف دارو به مدت 3سال تشنج نداشته اند بعد از قطع دارو درمانی دوباره مبتلا به تشنج شده اند. برای کسانی که صدمات مغزی داشته اند ،بیش از یک داروی صرع استفاده کرده اند، سابقۀ فامیلی صرع داشته اند، صرع جزئی را تجربه کرده اند یا در طی درمان اختلالات EEG داشته اند پیش آگهی امیدوار کننده ای وجود ندارد.
اسامی دیگر
صرع ،Seizuresشیوع و همه گیری شناسی به طور کلی 2تا5/2 نفر در هر 1000 نفر تولد زنده در کشورهای توسعه یافته مبتلا به اپی لپسی هستند.مطالعات صورت گرفته در هندوستان شیوع این بیماری را 33/5در هر 1000 نفر گزارش نموده و در آمریکا 6/2 در هر 1000 نفر ذکر گردیده است .علت بیماریعلت اصلی این مشکل را کاهش آستانه تحریک پذیری در بعضی از گروههای نورونی در نواحی خاصی از مغز می دانند که سبب می شود وقتی یک تحریک عادی دریافت می کنند، به طور همزمان تحریک شوند و این علائم بالینی را ایجاد کنند.در حدود 50-70 در صد موارد صرع ،که علت تولید سیگنالهای مغزی غیر طبیعی مشخص نیست و به این نوع صرع « صرع با علت نامشخص » می گویند. سایر موارد صرع که البته درصد کمتری از موارد بیماری را تشکیل میدهند. تا حدی علت شناخته شده ای دارند. مثلاً بعضی از انواع صرع در اثر « آسیب مغزی » در بدو تولد بوجود می آیند که این آسیب ها میتوانند در اثر کاهش اکسیژن رسانی به مغز، ضربه به سر یا خونریزی شدید، عدم تطابق و سازگاری خون مادر و بچه، عفونت ( قبل، حین و بلافاصله بعد از تولد) بوجود آیند. بعضی از انواع صرع نیز ارثی می باشند مثل « صرع میوکلونیک جوانان ». سایر علل ایجاد صرع مثل ضربه به سر، استفاده زیاد از الکل، نقایص مادرزادی، التهاب بافت مغز یا نخاع، بیماریهائی مثل سرخک، اوریون و دیفتری، استنشاق و یا خوردن مواد سمی مثل سرب ،جیوه و یا مونواکسید کربن و یا قطع ناگهانی داروهای ضد صرع هستند. صرع همچنین یکی از علائم سایر بیماریها مثل فلج مغزی، نورو فیبروز ماتوز ،کمبود پیروات و یا اوتیسم.. . نیز می باشد.علایم ناشی از بیماریعلایم تشنجات صرعی به ناحیه ای از مغز که تحت تاثیر سیگنالهای غیر طبیعی قرار میگیرد بستگی داردمغز به دو نیمکره تقسیم میشود و هر نیمکره نیز از چهار قسمت اصلی تشکیل شده است.بنامهای قسمت پیشانی،گیجگاهی بالای سریا آهیانه و پس سری.قسمت پیشانی،رفتارهای حرکتی مارا کنترل میکنندمثل صحبت کردن ،فکرکرن و طرح و برنامه ریختن و همچنین خلق و خوی فرد و صرع این ناحیه شامل یک گروه تشنجات کوتاه است که سریعاً آغاز شده و ناگهان اتمام می یابند .قسمت آهیانه یا بالای سری دریافت کننده ورودی های حس بدن بوده و آنها را تفسیر کردهو حرکات بدن را کنترل می کند. صرع این ناحیه تمایل دارد که به سایر نقاط مغز گشترش یابد .در قسمت پس سری که تفسیر ورودی های بینائی را بر عهده دارد، در صورت درگیری آن و ایجاد تشنج در این کانون، شاهد توهمات بینائی، چشمک زدنهای سریع و پلک زدنهای مکرر و سایر علائم مربوط به چشم خواهیم بود. قسمت گیجگاهی در حافظه و احساسات دخالت دارد و صرع این ناحیه که معمولاً در دوران کودکی آغاز می شود معمولاً قبل از شروع حمله صرع، یک علائم آگاه کننده ( بنام Aura) که ممکن است بینائی، شنوائی، حس چشائی و.. . باشد رخ میدهند و سپس فرد حمله را تجربه می کند.بسته به اینکه کدام قسمت مغز درگیر باشد علائم ممکن است حرکتی باشد(مثل حرکات شدید ناگهانی قسمتی از بدن)و یا حسی باشد مثل احساس مور مور و خواب رفتگی در یک سمت بدن و یا علائم بینائی که مثلاً فرد چیزهائی را می بیند که واقعاً وجود نداشته و بقیه آنها را نمی بینند و یا علائم شنوائی که فرد صدای شخصی یا موسیقی و.. . را بصورت خیالی میشنود. تشنج میتواند همچنین باعث اختلال هوشیاری، تهوع و فشارهای احساسی به فرد شود .روش تشخیصبرای تشخیص بیماری معمولاً از تاریخچه ای که بیمار یا همراهان با توصیف حملات بیماری به پزشک میدهند، در کنار انجام یک آزمایش « الکترو انسفالوگرام » یا « نوار مغز » نامیده می شود ،استفاده میگردد در نوار مغز چندین الکترود در مکانهای مختلف سر بیمار قرار داده شده و فعالیت الکتریکی مغز در آن نواحی اندازه گیری می شود و نوار مغز طولانی مدت و یا نوار مغز ویدئوئی از وی گرفته می شود تا امواج غیر طبیعی مشخص گردد. البته اگر پزشک به صرع مشکوک شود علاوه بر نوار مغز برای پی بردن به دلیل صرع ممکن است آزمایشات خونی برای چک کردن قند خون ،کلسیم، سدیم و یا آزمایشاتی که عملکرد کلیه یا کبد را می سنجند و اندازه گیری تعداد گلبولهای سفید خون انجام شوند. با کمک تستهای فوق پزشک برای نوع درمان و طول دوره درمان بیمار تصمیم گیری خواهد کرد.درمان فردی که در حال تشنج است نمی توان حرکات او را مهار کرد .توصیه پزشکان در این حالت شل کردن و باز کردن دکمه های لباس، دور کردن هرگونه جسم نوک تیز و سفت از نزدیکی بیمار در حال تشنج است تا به خود صدمه ای نزند. گرچه نباید چیزی را در داخل دهان فرد در حال تشنج قرار داد ولی اگر بیمار در حال تشنج محکم زبان خود را گاز گرفته است می توان یک پارچه را چند تا کرد و بین دندان و زبان بیمار قرار داد تا از صدمه بیشتر به زبان بیمار جلوگیری شود. چرخاندن سر بیمار به یک طرف نیز باعث میشود که تنفس بیمار راحت تر صورت گیرد .گاهی نیز تشنج در اثر یک مشکل زمینه ای پزشکی ایجاد شده( مثلاً کاهش قند خون)که با رفع آن، تشنج نیز بر طرف میگردد، ولی صرع کلاً با داروهای ضد صرع کنترل میشود.بعضی از بیماران با یک یا چند دارو کنترل می شوند.بیشترین داروهای مورد استفاده در درمان بیماری صرع عبارتند از: فنی توئین ،کاربامازپین، فنو باربیتال، پریمیدون، والپوریک اسید ،کلونازپام، و اتوسوکسامید .بیمارانی که از داروهای ضد صرع استفاده می کنند باید بطور مرتب ویزیت شده و سطوح خونی داروهای آنها چک شود و همچنین عوارض مثل گیجی، تنبلی و خستگی، پر فعالیتی ،حرکات غیر قابل کنترل چشم، مشکلات گفتاری یا بینائی، تهوع و استفراغ و اختلال خواب بررسی شوند.صرع مداوم نیز ابتدا توسط داروهائی مثل دیازپام، فنی توئین،فنو باربیتال درمان می شود و اگر به اینها جواب نداد، سایر اقدامات توسط پزشک انجام خواهد شد. اگر تشنج بعلت کاهش قند خون ایجاد شده باشد با تزریق محلول گلوکز وریدی، تشنج رفع خواهد شد. جراحی و درمان صرع وقتی مورد استفاده قرار میگیرد که توسط دارو صرع کنترل نشود. مراقبت های لازم این افراد برای پیشگیری از حملات صرع بهتر است یک رژیم غذائی سالم، خواب کافی و سطوح استرس پائین داشته باشند .همچنین از آنجا که که تب ممکن است، ایجاد تشنج کند، با اولین علائم بیماری داورهای ضدتب باید تجویز شود. اگر تشنج شما با مقدمه( Aura)شروع می شود و به شما حالتی دست میدهد که می فهمید تا چند لحظه دیگر تشنج خواهید کرد، سریعاً خود را به یک مکان امن رسانده و در حالت درازکش قرار گرفته تا تشنج شما تمام شود. به اطرافیان خود بیاموزید که هنگامیکه شما را در حال تشنج دیدند ،چکار کنند و چه اقداماتی را انجام دهند .همچنین بعضی از روشها را هرگز به تنهائی انجام ندهید، مثل شنا کردن یا دوچرخه سواری تا در صورت بروز حادثه کسی بتواند شما را نجات دهد. در هنگام ورزش هائی مثل دوچرخه سواری، اسکیت سواری ،موتور سواری و.. . حتماً کلاه ایمنی بر سر بگذارید. پیش آگهی اکثر افراد مبتلا به صرع میتوانند تشنج خود را با دارو درمان کنند. در این میان برخی از افراد مبتلا به صرع نمی توانند تشنج خود را با داروهائی ضد صرع کنترل کنند که بسیاری از آنها می توانند تحت عمل جراحی درمان شوند. وقتی که یک بیمار برای چندین سال متوالی دارای صرع عمومی بوده است پزشک وی بسته به سن ونوع تشنج آن ممکن است داروی وی را قطع کند در حدود سه چهارم از بزرگسالان که به علت مصرف دارو به مدت 3سال تشنج نداشته اند بعد از قطع دارو درمانی دوباره مبتلا به تشنج شده اند. برای کسانی که صدمات مغزی داشته اند ،بیش از یک داروی صرع استفاده کرده اند، سابقۀ فامیلی صرع داشته اند، صرع جزئی را تجربه کرده اند یا در طی درمان اختلالات EEG داشته اند پیش آگهی امیدوار کننده ای وجود ندارد.
 شیوع و همه گیری شناسی
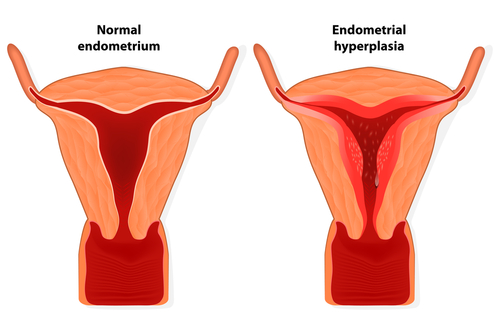
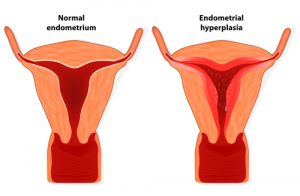
براساس آمار، ممکن است30-40% زنان مبتلا به آندومتریوز قادر به بچه دار شدن نباشند. باردار شدن در زنان مبتلا به آندومتریوز، دشوارتر از سایرین است .این بیماری در هر سنی از بلوغ تا یائسگی میتواند رخ دهد، اما بیشتر در سنین20تا 30سالگی ظاهر می شود. شیوع واقعی آندومتریوز در جمعی کلی هنوز مشخص نیست،چون باید این برآورد بر اساس رؤیت ارگانهای لگنی باشد.حدود 25 تا 50 درصد زنان نازا، آندومتریوز دارند و 30-50 درصد زنان مبتلا به آندومتریوز نازا هستند. اگر چه همراهی آندومتریوز با نازایی به خوبی مشخص شده است، ولی مکانیزم پاتوفیزیولوژیک آن به خوبی معلوم نیست.علت بیماریتئوری هایی درباره علت آندومتریوزیس شناخته نشده است ولی تعدادی تئوری تا بحال پیشنهاد شده است: یک تئوری بنام قاعدگی برگشت کننده( Rettograde Menstruation)یا تئوری مهاجرت از راه لوله های فالوپ می باشد که هنگام قاعدگی مقداری از بافت های موجود در خون قاعدگی از میان لوله های فالوپ برگشت نموده داخل حفره شکم کاشته شده و رشد می کنند. عده ای از صاحب نظران عقیده دارند که همه زنانی که برگشت بافت موجود در خون قاعدگی را تجربه میکنند، یک مشکل سیستم ایمنی و یا مشکل هورمونی باعث میشود که این بافت ریشه دوانیده و رشد نماید در تئوری دیگر چنین بیان میشود که بافت آندومتریال از رحم به دیگر بخشهای بدن از راه لنف یا خون گسترش می یابد. یک تئوری ژنتیکی هم می گوید که در خانواده های خاص ممکن است فاکتورهای مستعد کننده برای این بیماری وجود داشته باشند . علایم ناشی از بیماری آندومتریوز از زخم های کوچک در اندامهای لگنی گرفته تا کیست های بزرگ تخمدانی را شامل میشود. زخمهای آندومتریوز در هر جایی در حفره لگنی دیده می شود: تخمدان ها، لوله های فالوپی، و جداره لگن. و سایر نقاط معمول بدن از جمله لیگامنت های داخل رحمی و جدار رکتوم و واژن علاوه بر این ،روی زخمهای مربوط به سزارین، زخمهای لاپاراسکوپی و لاپاراتومی، روی مثانه ،روده، رودههای داخلی، روده بزرگ، آپاندیس و رکتوم نیز دیده می شود علائم شایع این بیماری درد لگنی فزاینده به هنگام عادت ماهیانه است که به خصوص در روزهای آخر شدت می یابد: قاعدگی دردناک، گاهی اوقات گرفتگیهای عضلانی ناراحت کننده ( ناتوان کننده ). درد ممکن است به مرور زمان بدتر شود ( درد پیشرو )همچنین درد قسمت پایین کمرمربوط به لگن خاصره و همچنین دردهای مزمن که مربوط به لگن خاصره است بطور عادی با درد قسمت پایین کمر یا شکم درد همراه است.روش تشخیص این بیماری تنها با آزمایش درون ناحیه لگن خاصره(پایین تنه) بدن، با استفاده از یک دوربین که لاپاروسکوپ گفته میشود میتواند با اطمینان تایید شود. تنها راه تشخیص نهایی اندومتریوزیس از طریق لاپاراسکوپی است و یا توسط طرق دیگر جراحی با نمونهبرداری موضعی است. تشخیص بر اساس ظاهر شدن مشخصات بیماری است و باید با یک بیوپسی تایید شود.درمان
شیوع و همه گیری شناسی
براساس آمار، ممکن است30-40% زنان مبتلا به آندومتریوز قادر به بچه دار شدن نباشند. باردار شدن در زنان مبتلا به آندومتریوز، دشوارتر از سایرین است .این بیماری در هر سنی از بلوغ تا یائسگی میتواند رخ دهد، اما بیشتر در سنین20تا 30سالگی ظاهر می شود. شیوع واقعی آندومتریوز در جمعی کلی هنوز مشخص نیست،چون باید این برآورد بر اساس رؤیت ارگانهای لگنی باشد.حدود 25 تا 50 درصد زنان نازا، آندومتریوز دارند و 30-50 درصد زنان مبتلا به آندومتریوز نازا هستند. اگر چه همراهی آندومتریوز با نازایی به خوبی مشخص شده است، ولی مکانیزم پاتوفیزیولوژیک آن به خوبی معلوم نیست.علت بیماریتئوری هایی درباره علت آندومتریوزیس شناخته نشده است ولی تعدادی تئوری تا بحال پیشنهاد شده است: یک تئوری بنام قاعدگی برگشت کننده( Rettograde Menstruation)یا تئوری مهاجرت از راه لوله های فالوپ می باشد که هنگام قاعدگی مقداری از بافت های موجود در خون قاعدگی از میان لوله های فالوپ برگشت نموده داخل حفره شکم کاشته شده و رشد می کنند. عده ای از صاحب نظران عقیده دارند که همه زنانی که برگشت بافت موجود در خون قاعدگی را تجربه میکنند، یک مشکل سیستم ایمنی و یا مشکل هورمونی باعث میشود که این بافت ریشه دوانیده و رشد نماید در تئوری دیگر چنین بیان میشود که بافت آندومتریال از رحم به دیگر بخشهای بدن از راه لنف یا خون گسترش می یابد. یک تئوری ژنتیکی هم می گوید که در خانواده های خاص ممکن است فاکتورهای مستعد کننده برای این بیماری وجود داشته باشند . علایم ناشی از بیماری آندومتریوز از زخم های کوچک در اندامهای لگنی گرفته تا کیست های بزرگ تخمدانی را شامل میشود. زخمهای آندومتریوز در هر جایی در حفره لگنی دیده می شود: تخمدان ها، لوله های فالوپی، و جداره لگن. و سایر نقاط معمول بدن از جمله لیگامنت های داخل رحمی و جدار رکتوم و واژن علاوه بر این ،روی زخمهای مربوط به سزارین، زخمهای لاپاراسکوپی و لاپاراتومی، روی مثانه ،روده، رودههای داخلی، روده بزرگ، آپاندیس و رکتوم نیز دیده می شود علائم شایع این بیماری درد لگنی فزاینده به هنگام عادت ماهیانه است که به خصوص در روزهای آخر شدت می یابد: قاعدگی دردناک، گاهی اوقات گرفتگیهای عضلانی ناراحت کننده ( ناتوان کننده ). درد ممکن است به مرور زمان بدتر شود ( درد پیشرو )همچنین درد قسمت پایین کمرمربوط به لگن خاصره و همچنین دردهای مزمن که مربوط به لگن خاصره است بطور عادی با درد قسمت پایین کمر یا شکم درد همراه است.روش تشخیص این بیماری تنها با آزمایش درون ناحیه لگن خاصره(پایین تنه) بدن، با استفاده از یک دوربین که لاپاروسکوپ گفته میشود میتواند با اطمینان تایید شود. تنها راه تشخیص نهایی اندومتریوزیس از طریق لاپاراسکوپی است و یا توسط طرق دیگر جراحی با نمونهبرداری موضعی است. تشخیص بر اساس ظاهر شدن مشخصات بیماری است و باید با یک بیوپسی تایید شود.درمان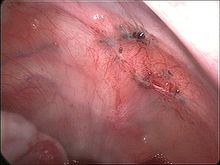 با گذشت سالها، درمان آندو متریوز گوناگون شده ولی هنوز درمان مطمئنی پیدا نشده است. برداشتن رحم و تخمدان به عنوان یک درمان قطعی در نظر گرفته می شود. ولی تحقیقات انجمن و دیگر محققان میزان بالایی از ادامه بیماری یا بازگشت دوباره را نشان داده است و به این دلیل زنان نیاز به داشتن آگاهی به مراحلی دارند که برای محافظت از خود باید آنها را اجرا نمایند.معمولا برای تسکین درد مسکن تجویز می شود. درمانهای هورمونی شامل قرصهای جلوگیری، داروهای پروژسترونی مانند مدروکی پروژستون( Medroxy Progesterone)، یک مشتق تستوسترون بنام دانازل( Danazol) و آگونیست های هورمون آزاد کننده گنادوتروپین مانند لوپرولاید( Leuprolide) می باشند.مراقبت های لازم دیگر عوارض، بسته به نوع منطقه ضایعات می توانند بصورت پارگی ضایعات (که می تواند منجر به گسترش آن به مناطق جدید شود)، تشکیل چسبندگی ها، خونریزی روده یا انسداد (اگر ضایعات درون یا نزدیک روده ها باشند)، تداخل در عمل مثانه (اگر ضایعات روی مثانه یا داخل آن باشند) و دیگر مشکلات باشند. به نظر می رسد که علائم با گذشت زمان بدتر شوند در حالیکه در برخی موارد، دورههای بهبود موقت و بازگشت دوباره وجود دارد.برداشتن کیست تخمدان ممکن است موجب برداشته شدن برخی از بافتهای نزدیک تخمدان، مانند برخی فولیکول ها (تخمک های احتمالی)شود. این روش به ویژه در زنانی که تخمدان آن ها پیش تر نیز مورد عمل جراحی قرار گرفته است، موجب کند شدن عملکرد تخمدان می شود.ورزش نقش مهمی در کاهش درد آندومتریوز دارد و حتی می تواند باعث کند شدن روند رشد آندومتریوز شود.پیش آگهی به دلیل اینکه بیماری و علایم به دامنه زندگی تولید مثلی مرتبط می شوند، رخداد آن بین افراد مختلف متغیر خواهد بود. لذاعلایم در بیماریهای دیگر نیز یافت می شوند ،تشخیص اندومتریوزیس می تواند زمان زیادی طول بکشد و بررسی های زیادی را در پی داشته باشد.
با گذشت سالها، درمان آندو متریوز گوناگون شده ولی هنوز درمان مطمئنی پیدا نشده است. برداشتن رحم و تخمدان به عنوان یک درمان قطعی در نظر گرفته می شود. ولی تحقیقات انجمن و دیگر محققان میزان بالایی از ادامه بیماری یا بازگشت دوباره را نشان داده است و به این دلیل زنان نیاز به داشتن آگاهی به مراحلی دارند که برای محافظت از خود باید آنها را اجرا نمایند.معمولا برای تسکین درد مسکن تجویز می شود. درمانهای هورمونی شامل قرصهای جلوگیری، داروهای پروژسترونی مانند مدروکی پروژستون( Medroxy Progesterone)، یک مشتق تستوسترون بنام دانازل( Danazol) و آگونیست های هورمون آزاد کننده گنادوتروپین مانند لوپرولاید( Leuprolide) می باشند.مراقبت های لازم دیگر عوارض، بسته به نوع منطقه ضایعات می توانند بصورت پارگی ضایعات (که می تواند منجر به گسترش آن به مناطق جدید شود)، تشکیل چسبندگی ها، خونریزی روده یا انسداد (اگر ضایعات درون یا نزدیک روده ها باشند)، تداخل در عمل مثانه (اگر ضایعات روی مثانه یا داخل آن باشند) و دیگر مشکلات باشند. به نظر می رسد که علائم با گذشت زمان بدتر شوند در حالیکه در برخی موارد، دورههای بهبود موقت و بازگشت دوباره وجود دارد.برداشتن کیست تخمدان ممکن است موجب برداشته شدن برخی از بافتهای نزدیک تخمدان، مانند برخی فولیکول ها (تخمک های احتمالی)شود. این روش به ویژه در زنانی که تخمدان آن ها پیش تر نیز مورد عمل جراحی قرار گرفته است، موجب کند شدن عملکرد تخمدان می شود.ورزش نقش مهمی در کاهش درد آندومتریوز دارد و حتی می تواند باعث کند شدن روند رشد آندومتریوز شود.پیش آگهی به دلیل اینکه بیماری و علایم به دامنه زندگی تولید مثلی مرتبط می شوند، رخداد آن بین افراد مختلف متغیر خواهد بود. لذاعلایم در بیماریهای دیگر نیز یافت می شوند ،تشخیص اندومتریوزیس می تواند زمان زیادی طول بکشد و بررسی های زیادی را در پی داشته باشد. 
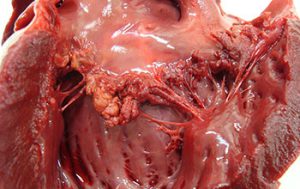
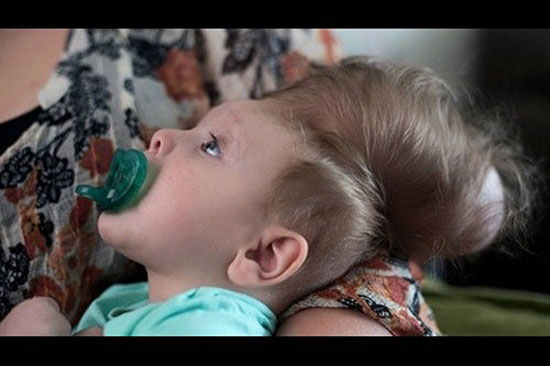
 میزان بروز انسفالوسل 7/1 در هر 1000 تولد در کشور انگلستان و 1 در هر 400.000تولد در آمریکا است. در سال 2003یک مورد از مرگ کودکان نارس به خاطر انسفالوسل بوده در انگلستان و 5مورد از سکته ها نیز بخاطر انسفالوسل بوده است.علت بیماری گرچه علت دقیق آن مشخص نیست اما انسفالوسلها از شکستن کامل لولههای عصبی در طول رشد جنین به وجود می آیند .تحقیقات نشان داده است که تراتوژنها (موادی که به عنوان عامل نقص جنین به هنگام تولد شناخته شده اند)و تریبان آبی (مایعی که برای رنگ آمیزی بافت های مرده و سلولهای آبی مورد استفاده قرار میگیرد)و آرسینک ممکن است به جنین درحال رشد آسیب رسانده و دلیل ابتلاء به انسفالوسل شود. سطح مناسبی از اسید فولیک برای کمک به جلوگیری از چنین نقصی در دوران قبل و اوایل بارداری نشان داده شده است و به زنان باردار توصیه می شود که روزانه 400 میکروگرم اسید فولیک مصرف کنند.علایم ناشی از بیماری این ناهنجاری با مشکلات دیگری نیز همراه است که عبارتند از:اختلالات ذهنی شدیدتاخیر تکاملکوچک بودن مغزضعف انقباض عضلاتروش تشخیص تشخیص بر اساس مشاهده و معاینه بالینی است که با سی تی اسکن و ام آر آی مغز تایید میگردد.تشخیص قبل از تولد با بررسی افزایش میزان آلفا فیتو پروتئین در کیسه آب و سو نوگرافی امکان پذیر است .درمان در حال حاضر تنها درمان مؤثر برای انسفالوسل عمل جراحی ترمیمی است که در اول دوران بارداری انجام می شود. اینکه درمان آن تا چه حد می تواند دقیق و درست انجام گیرد بستگی به محل و اندازۀ انسفالوسل دارد اگر چه برآمدگی های بزرگ می توانند بدون ایجاد ناتوانی خارج شوند. جراحی ضایعۀ پشت جمجمه را ترمیم می کند و معمولاً از فشاری که منجر به کندی رشد مغز می شود می کاهد.درمان از طریق جراحی است که بهتر است هر چه سریعتر انجام گیرد ولی در مواقعی که محتوای آن بافت مغزی قابل توجه است نتیجه خوبی ندارد اما انجام آن ضروری است .مراقبت های لازم در سال 1996 ادارۀ غذا و دارویی ایالات متحده امریکا مقررات نیاز به افزودن اسید فولیک به نان غنی شده، غلات، آرد و غلات دیگر را ایجاد کرد. توجه داشته باشید که در چهار هفتۀ اول بارداری (که حتی بسیاری از زنها نمی دانند که باردارند) مصرف به اندازه اسیدفولیک برای عملکرد مناسب فرآیند عصبی ضروری است، بنابراین برای کاهش خطرات ناشی از نقص در هنگام تولد به زنان علاوه بر خوردن غذاهای غنی و مقوی و اسید فولیک خوردن مکمل های غنی شده نیز توصیه شده است. خوردن روزانه 400 میکروگرم اسیدفولیک به زنان باردار توصیه می شود، زنانی که باردارند باید روزانه 10 میلی گرم و زنانی که قبلاً کودک دارای نقص لوله عصبی داشته اند باید 40یا 50 میلی گرم روزانه دریافت کنند با این حال دانشمندان در سال 2011 جهش ژنتیکی که پاسخ منفی به کلاسهای اسید فولیک داده اند را گزارش کرده اند.پیش آگاهیاغلب مبتلا یان بعد از تولد میمیرند البته تعدادی از مبتلا یان ممکن است سالم و بدون مشکل باشند که تعداد آنها بسیار کم است.
میزان بروز انسفالوسل 7/1 در هر 1000 تولد در کشور انگلستان و 1 در هر 400.000تولد در آمریکا است. در سال 2003یک مورد از مرگ کودکان نارس به خاطر انسفالوسل بوده در انگلستان و 5مورد از سکته ها نیز بخاطر انسفالوسل بوده است.علت بیماری گرچه علت دقیق آن مشخص نیست اما انسفالوسلها از شکستن کامل لولههای عصبی در طول رشد جنین به وجود می آیند .تحقیقات نشان داده است که تراتوژنها (موادی که به عنوان عامل نقص جنین به هنگام تولد شناخته شده اند)و تریبان آبی (مایعی که برای رنگ آمیزی بافت های مرده و سلولهای آبی مورد استفاده قرار میگیرد)و آرسینک ممکن است به جنین درحال رشد آسیب رسانده و دلیل ابتلاء به انسفالوسل شود. سطح مناسبی از اسید فولیک برای کمک به جلوگیری از چنین نقصی در دوران قبل و اوایل بارداری نشان داده شده است و به زنان باردار توصیه می شود که روزانه 400 میکروگرم اسید فولیک مصرف کنند.علایم ناشی از بیماری این ناهنجاری با مشکلات دیگری نیز همراه است که عبارتند از:اختلالات ذهنی شدیدتاخیر تکاملکوچک بودن مغزضعف انقباض عضلاتروش تشخیص تشخیص بر اساس مشاهده و معاینه بالینی است که با سی تی اسکن و ام آر آی مغز تایید میگردد.تشخیص قبل از تولد با بررسی افزایش میزان آلفا فیتو پروتئین در کیسه آب و سو نوگرافی امکان پذیر است .درمان در حال حاضر تنها درمان مؤثر برای انسفالوسل عمل جراحی ترمیمی است که در اول دوران بارداری انجام می شود. اینکه درمان آن تا چه حد می تواند دقیق و درست انجام گیرد بستگی به محل و اندازۀ انسفالوسل دارد اگر چه برآمدگی های بزرگ می توانند بدون ایجاد ناتوانی خارج شوند. جراحی ضایعۀ پشت جمجمه را ترمیم می کند و معمولاً از فشاری که منجر به کندی رشد مغز می شود می کاهد.درمان از طریق جراحی است که بهتر است هر چه سریعتر انجام گیرد ولی در مواقعی که محتوای آن بافت مغزی قابل توجه است نتیجه خوبی ندارد اما انجام آن ضروری است .مراقبت های لازم در سال 1996 ادارۀ غذا و دارویی ایالات متحده امریکا مقررات نیاز به افزودن اسید فولیک به نان غنی شده، غلات، آرد و غلات دیگر را ایجاد کرد. توجه داشته باشید که در چهار هفتۀ اول بارداری (که حتی بسیاری از زنها نمی دانند که باردارند) مصرف به اندازه اسیدفولیک برای عملکرد مناسب فرآیند عصبی ضروری است، بنابراین برای کاهش خطرات ناشی از نقص در هنگام تولد به زنان علاوه بر خوردن غذاهای غنی و مقوی و اسید فولیک خوردن مکمل های غنی شده نیز توصیه شده است. خوردن روزانه 400 میکروگرم اسیدفولیک به زنان باردار توصیه می شود، زنانی که باردارند باید روزانه 10 میلی گرم و زنانی که قبلاً کودک دارای نقص لوله عصبی داشته اند باید 40یا 50 میلی گرم روزانه دریافت کنند با این حال دانشمندان در سال 2011 جهش ژنتیکی که پاسخ منفی به کلاسهای اسید فولیک داده اند را گزارش کرده اند.پیش آگاهیاغلب مبتلا یان بعد از تولد میمیرند البته تعدادی از مبتلا یان ممکن است سالم و بدون مشکل باشند که تعداد آنها بسیار کم است. 
 شیوع و همه گیری شناسی نوع اتوزومال غالب، به طور تیپیک بعد از چهل سالگی تظاهر می کند.میزان شیوع این بیماری در جمعیت عمومی 6 در100000 تخمین زده میشود .علت بیماری این بیماری به شکل ژنتیکی با توارث اتوزومال غالب به ارث میرسد. جهش در ژن موجود در کروموزوم قطعه p2 شماره 31 باعث این بیماری میگردد.در برخی از انواع این بیماری اختلال در آنزیم سنتز کننده اسید سالسیلیک به عنوان علت بروز مطرح گردیده است.علائم ناشی از بیماریعلائم و نشانه های آن نوعاً با شروع ضعف در انگشت و ماهیچه های بازکننده بازو که عموماً در دورۀ 10ساله آشکار میشود و که با تحلیل رفتن ماهی چههای بین انگشت و کف دست همراه است و همچنین ماهیچه های خم کننده انگشت و بازو و ضعف در قسمت پنجه و ماهیچه های باز کننده قوزک پا که ممکن است پس از چندین سال از پیشرفت بیماری ایجاد شود.برخی از بیماران شروع ضعف را در قسمت پائین ماهیچه های پا احساس می کنند. ضعف ابتدائی شایع نیست.تارهای جمع کننده عمقی در مراحل اولیه محافظت میشوند و بیماران شاید از سردی انگشتان شکایت کنند ولی حس انگشتان توسط آزمایشات بالینی نرمال هستند و پیشرفت بیماری کند است و بیماران به زندگی نرمال امیدوارند.علائم و نشانه هایی که در منابع متعدد برای بیماری تحلیل انتهاء ماهیچه ای ذکر شده است شامل 6 علامت می باشد:سستی دستهاضعف پاهاسختی راه رفتننقص در عملکرد دستضعف در چنگ زدنسقوط مداومروش تشخیص بعد از بررسی دقیق پروندۀ پزشکی بیمار پزشک تمام آزمایشات فیزیکی را برای ردبیماریهای دیگر انجام خواهد داد، اگر این بیماری مدنظر قرار گیرد. انواع مختلفی از آزمایشات آزمایشگاهی که تشخیص بیماری را تصدیق می کند می توانند مورد استفاده قرار گیرند. آزمایشات خون: زمانیکه این آزمایشات برای تشخیصMD انجام شد پزشکان به دنبال آنزیمی هستند که کراتین کیناز( CK) نامیده می شود مقدار این آنزیم به واسطه ماهیچه مصدوم بالا می رود و شاید برخی شکلهایی از بیماری MD را قبل از اینکه نشانههای فیزیکی آن ظاهر بشود آشکار کند.درمانهیچ درمانی برای بیماری تحلیل ماهی چهای وجود ندارد، اگر چه داروهایی که هنوز در مرحلۀ آزمایش اثراتی را در کند شدن و یا به تعویق انداختن پیشرفت بیماری از خود نشان داده اند ولی در حال حاضر درمان برای جلوگیری از عوارض بیماری که شامل: کاهش تحرک، انقباضات ماهیچه ایی ،کج شدگی تیره پشت از پهلو(قوزک، نارسائی های قلبی ،اختلالات تنفسی)که همه اینها ناشی از عملکرد بیماری است در نظر گرفته نشده است.معالجهفیزیکی(فیزیوتراپی)فیزیوتراپی به ویژه کشش منظم در کمک کردن به حفظ میزان حرکت ماهیچه های مبتلا به این عارضه مهم است و همچنین مانع انقباضات آنها شده و یا انقباضات را به تعویق می اندازد.کشیدن ماهیچه های دیگر برای جبران کردن ضعف ماهیچه های ابتلاء شده شاید مفید باشد. مخصوصاً در مراحل اولیه ضعف ناشی از« MD» ورزشهای منظم در خوب نگه داشتن و سطح سلامتی بسیار مهم است اما تمرینات شدید ممکن است به ماهیچه های پشت صدمه بزند. برای بیماران ،آنهائیکه ماهیچه های پایشان دچار این عارضه است، بستن آتل در مواقعی که بیمارپیاده روی می کند به کشیدن ماهیچه کمک کند.جراحیاگر انقباضات ماهیچه ای جدی شود ،برای برطرف کردن این مشکل از جراحی و قطع کردن تار (زردپی) ماهیچۀ مبتلاء به این عارضه استفاده می گردد و اگر دوباره رشد کرد آن را در وضعیت نرمال ایستاده آتل بندی می کنند.درمان حرفه اییدرمان حرفه ای شامل بکارگرفتن متدها و ابزارهایی است که برای جبران کردن کمبود کشش حرکتی بیمار زندگی روزمره در منزل صورت میگیرد از جمله: کمک برای لباس پوشیدن و استفاده از لوازم، ویلچر و کمکهای محاوره ای. مراقبت های لازم زمانیکه ماهیچه های دیافراگم یا ماهیچه های دیگر تنفسی بیش از حد ضعیف شوند بطوریکه عملکرد آنها کاهش یابد. بیمار برای بهتر نفس کشیدن به دستگاه تنفس مصنوعی نیاز پیدا میکند، در این صورت هوا از طریق لوله تنفس دهانی وارد ریه ها می شود و از طرفی برای حفظ سلامتی ریهها و کاهش خطر ابتلاء به عوارض تنفسی کمک می کند. مانند بسیاری از اختلالات دیگر دانستن و مطالعه کردن دربارۀ بیماری تحلیل ماهیچه ایی مهمترین وسیله برای مهار کردن و جلوگیری از عوارض این بیماری می باشد.تغذیه برای درمان عوارض ناشی از این بیماری مؤثر نیست ولی برای حفظ سلامتی کمک می کند.پیش آگهی بیماری تحلیل ماهیچه ای پیشرفت کندی دارد و زندگی را تهدید نمی کند. این بیماری ممکن است به طور ناگهانی یا تدریجی بروز کند .بیشتر بیماران در نهایت به دلیل ضعف عضلانی نیازمند استفاده از صندلی چرخدار شده یا به کلی زمینگیر می شوند. برخی علایم بیماری با درمان قابل کنترل است، ولی گاهی بیماری در اندک زمانی به مرگ می انجامد. فروکش بیماری یا بهبود خودبه خود ممکن است اتفاق بیفتد، بخصوص در کودکان.تحقیقات علمی درباره علل و درمان این بیماری ادامه دارد.
شیوع و همه گیری شناسی نوع اتوزومال غالب، به طور تیپیک بعد از چهل سالگی تظاهر می کند.میزان شیوع این بیماری در جمعیت عمومی 6 در100000 تخمین زده میشود .علت بیماری این بیماری به شکل ژنتیکی با توارث اتوزومال غالب به ارث میرسد. جهش در ژن موجود در کروموزوم قطعه p2 شماره 31 باعث این بیماری میگردد.در برخی از انواع این بیماری اختلال در آنزیم سنتز کننده اسید سالسیلیک به عنوان علت بروز مطرح گردیده است.علائم ناشی از بیماریعلائم و نشانه های آن نوعاً با شروع ضعف در انگشت و ماهیچه های بازکننده بازو که عموماً در دورۀ 10ساله آشکار میشود و که با تحلیل رفتن ماهی چههای بین انگشت و کف دست همراه است و همچنین ماهیچه های خم کننده انگشت و بازو و ضعف در قسمت پنجه و ماهیچه های باز کننده قوزک پا که ممکن است پس از چندین سال از پیشرفت بیماری ایجاد شود.برخی از بیماران شروع ضعف را در قسمت پائین ماهیچه های پا احساس می کنند. ضعف ابتدائی شایع نیست.تارهای جمع کننده عمقی در مراحل اولیه محافظت میشوند و بیماران شاید از سردی انگشتان شکایت کنند ولی حس انگشتان توسط آزمایشات بالینی نرمال هستند و پیشرفت بیماری کند است و بیماران به زندگی نرمال امیدوارند.علائم و نشانه هایی که در منابع متعدد برای بیماری تحلیل انتهاء ماهیچه ای ذکر شده است شامل 6 علامت می باشد:سستی دستهاضعف پاهاسختی راه رفتننقص در عملکرد دستضعف در چنگ زدنسقوط مداومروش تشخیص بعد از بررسی دقیق پروندۀ پزشکی بیمار پزشک تمام آزمایشات فیزیکی را برای ردبیماریهای دیگر انجام خواهد داد، اگر این بیماری مدنظر قرار گیرد. انواع مختلفی از آزمایشات آزمایشگاهی که تشخیص بیماری را تصدیق می کند می توانند مورد استفاده قرار گیرند. آزمایشات خون: زمانیکه این آزمایشات برای تشخیصMD انجام شد پزشکان به دنبال آنزیمی هستند که کراتین کیناز( CK) نامیده می شود مقدار این آنزیم به واسطه ماهیچه مصدوم بالا می رود و شاید برخی شکلهایی از بیماری MD را قبل از اینکه نشانههای فیزیکی آن ظاهر بشود آشکار کند.درمانهیچ درمانی برای بیماری تحلیل ماهی چهای وجود ندارد، اگر چه داروهایی که هنوز در مرحلۀ آزمایش اثراتی را در کند شدن و یا به تعویق انداختن پیشرفت بیماری از خود نشان داده اند ولی در حال حاضر درمان برای جلوگیری از عوارض بیماری که شامل: کاهش تحرک، انقباضات ماهیچه ایی ،کج شدگی تیره پشت از پهلو(قوزک، نارسائی های قلبی ،اختلالات تنفسی)که همه اینها ناشی از عملکرد بیماری است در نظر گرفته نشده است.معالجهفیزیکی(فیزیوتراپی)فیزیوتراپی به ویژه کشش منظم در کمک کردن به حفظ میزان حرکت ماهیچه های مبتلا به این عارضه مهم است و همچنین مانع انقباضات آنها شده و یا انقباضات را به تعویق می اندازد.کشیدن ماهیچه های دیگر برای جبران کردن ضعف ماهیچه های ابتلاء شده شاید مفید باشد. مخصوصاً در مراحل اولیه ضعف ناشی از« MD» ورزشهای منظم در خوب نگه داشتن و سطح سلامتی بسیار مهم است اما تمرینات شدید ممکن است به ماهیچه های پشت صدمه بزند. برای بیماران ،آنهائیکه ماهیچه های پایشان دچار این عارضه است، بستن آتل در مواقعی که بیمارپیاده روی می کند به کشیدن ماهیچه کمک کند.جراحیاگر انقباضات ماهیچه ای جدی شود ،برای برطرف کردن این مشکل از جراحی و قطع کردن تار (زردپی) ماهیچۀ مبتلاء به این عارضه استفاده می گردد و اگر دوباره رشد کرد آن را در وضعیت نرمال ایستاده آتل بندی می کنند.درمان حرفه اییدرمان حرفه ای شامل بکارگرفتن متدها و ابزارهایی است که برای جبران کردن کمبود کشش حرکتی بیمار زندگی روزمره در منزل صورت میگیرد از جمله: کمک برای لباس پوشیدن و استفاده از لوازم، ویلچر و کمکهای محاوره ای. مراقبت های لازم زمانیکه ماهیچه های دیافراگم یا ماهیچه های دیگر تنفسی بیش از حد ضعیف شوند بطوریکه عملکرد آنها کاهش یابد. بیمار برای بهتر نفس کشیدن به دستگاه تنفس مصنوعی نیاز پیدا میکند، در این صورت هوا از طریق لوله تنفس دهانی وارد ریه ها می شود و از طرفی برای حفظ سلامتی ریهها و کاهش خطر ابتلاء به عوارض تنفسی کمک می کند. مانند بسیاری از اختلالات دیگر دانستن و مطالعه کردن دربارۀ بیماری تحلیل ماهیچه ایی مهمترین وسیله برای مهار کردن و جلوگیری از عوارض این بیماری می باشد.تغذیه برای درمان عوارض ناشی از این بیماری مؤثر نیست ولی برای حفظ سلامتی کمک می کند.پیش آگهی بیماری تحلیل ماهیچه ای پیشرفت کندی دارد و زندگی را تهدید نمی کند. این بیماری ممکن است به طور ناگهانی یا تدریجی بروز کند .بیشتر بیماران در نهایت به دلیل ضعف عضلانی نیازمند استفاده از صندلی چرخدار شده یا به کلی زمینگیر می شوند. برخی علایم بیماری با درمان قابل کنترل است، ولی گاهی بیماری در اندک زمانی به مرگ می انجامد. فروکش بیماری یا بهبود خودبه خود ممکن است اتفاق بیفتد، بخصوص در کودکان.تحقیقات علمی درباره علل و درمان این بیماری ادامه دارد. 


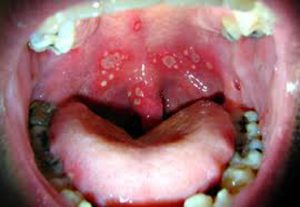




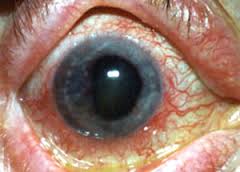
 اسید هموژنتیسیک علاوه بر رسوب مستقیم دربافتها با مهار آنزیم لیزیل ئیدروکسیلاز ،مهارکننده بیوسنتز کلاژن نیز هست بدین ترتیب که اسیدهموژنتیسیک نگهداری شده دربدن به طورانتخابی به الیاف کلاژن بافت همبند و تاندونها و وترعضلانی وغضروفها متصل شده وآنها را به رنگ آبی مایل به سیاه در میآورد.اوکرونروز اصطلاحی است که تیره شدن بافتهارا توصیف می کندبه دلیل تجمع پلیمر سیاه اسیدهموژنتیسیک در غضروف و بافتهای مزانشیمی دیگر میباشد.اوکرونروز در بافتهای مختلف مانند غضروفها(بینی.گوش.دنده.حنجره.نای.مفاصل) و تاندونها و نسوج نرم(گونه. دست.فقرات….)اپیدرم. اندوکارد و انتیمای عروق .کلیه. پروستات. ریه .صلبیه ملتحمه و قرنیه. پرده صماخ رخ می دهد ولی بیشتر در گوشها ،بینی و گونه ها دیده میشود که به دلیل تجمع پلیمر سیاه اسیدهموژنتیسیک در غضروف و بافتهای مزانشیمی دیگر میباشد .اوکرونروز می تواند در بافتهای مختلف مانند غضروفها (بینی. گوش. دنده. حنجره. نای. مفاصل) و تاندونها و نسوج نرم (گونه. دست. فقرات.. ..) اپیدرم تشکیل شود.علایم ناشی از بیماری اگرچه هموژنتیک اسیداوری ممکن است بصورت زودرس در اوایل نوزادی و بدلیل تیره شدن پوشک نوزاد تشخیص داده شود .پیگمانتاسیون غیرطبیعی سطح پوست پوشانندهی مفاصل بعد از دهۀ سوم زندگی قابل مشاهده است. بیشتر بیماران ممکن است تا حدود40 سالگی از بیماری خود اطلاعی نداشته باشند، ولی بعد ازآن وجود رنگدانه در صلبیه و یا غضروف گوش شروع به ظاهرشدن می کند .ظهور رنگدانه ممکن است در دندانها، مخاط دهان، ناخن، یا پوست مشاهده گردد.ادرار سیاه رنگ، آبی فام بودن چشم ها، گوش ها یا بینی و افزایش هموجنتیسیک اسید در ادرار و خون از نشانه های بیماری است. ادرار فرد سالم A و ادرار بیمار الکاپتونوریا Bدر اثر افزایش هموجنتیسیک اسید بافتهای بدن تیره شده ورنگدانه ها در قسمت های غضروفی مفاصل، گوش، پوست و صلبیه چشم انباشته می شوند. این بیماری باعث انحطاط پیشرونده غضروف به دنبال انباشتگی هموجنتیسیک اسید میشود. پیامد این امر استئو آرتریت زود هنگام (قبل از55 سالگی)در مفاصلی چون ستون مهره ها، زانوها، ران و شانه ها و همچنین پیری زودرس می باشد.بروز علامت در مفاصل با درد، تورم و محدودیت در حرکت آنها خواهد بود .در شخص مبتلا رسوب کلسیم در غضروف ها میتواند بوسیله اشعه X مورد بررسی قرار گیرد. در مردان رسوب کلسیم در غده پروستات رخ داده و به دنبال آن اختلالات جنسی بروز می کند.دریچههای قلب هم ممکن است دچار اختلال شود.جدی ترین عارضه اوکرونروز ناشی از رسوب رنگدانه ها در غضروفهای مفصلی می باشد.به دلایل نامشخصی این پیگمانتاسیون موجب میشود که غضروف لغزندگی طبیعی خود را از دست داده شکننده و شیاردار گردد.فرسایش و پاره شدگی این غضروف رشته رشته به درون استخوان زیرین رانده میشود و باعث تشدید بیشتر آسیب می گردد. علائم اصلی بیماری در رابطه با رسوب پیگمان در اعضای گرفتار می باشد که مهمترین آنها شامل آرتروپاتی اکرونوتیک، اکرونوزیس قلبی- عروقی ،سنگ های کلیوی وپروستات، واکرونوزیس جلدی و چشمی است. آرتریت مشکل اصلی بیماران به صورت عدم توانایی و از کارافتادگی است و تقریباً در تمام بیماران با افزایش سن ظاهر می شود .اولین علایم معمولاً در مفصل ران، ستون فقرات، زانو، و مفاصلی که عمده وزن بدن را تحمل می کنند دیده می شود.این بیماری در مردان شدیدتر است، اگر چه شیوع آن در هر دو جنس یکسان میباشد.در یک بررسی کلی بر روی تعدادی بیمار، مشخص شد که اکثر بیماران بالای 40 سال علایم آرتروپاتی را به صورت تغییرات دژنراتیو و رسوب پیگمان نشان میدهند. شایعترین محل آن مفاصل زانو، شانه، و لگن است. رسوب پیگمان در سیستم قلبی- عروقی بیماران بیشتر در اندوکاردیوم، دریچه های قلبی خصوصاً آئورت و میترال و دیوارۀ شرایین و وریدها است و در بیماران بالای 50 سال شیوع تنگی دریچه آئورت افزایش می یابد.رسوب پیگمان در دستگاه ادراری- تناسلی بهطور شایع دیده می شو د و در حدود 60%موارد همراه با سنگ کلیه و 100% موارد همراه با سنگ پروستات هستند. گرفتاری چشمی تا 70% موارد در بیماران به صورت پیگمانتاسیون دیده میشود و نقص قابل ملاحظه ای ایجاد نمی کند .آسیب مفصلی دژنراتیو به آهستگی به پیش میرود و معمولا با دهه چهارم زندگی از نظر بالینی قابل تشخیص نمی باشد. آرتریت در مردان معمولا شدیدتر است.آرتریت ناشی از این بیماری خصوصیات بالینی آرتریت روماتیسمی را دارد ولی در پرتونگاری خصوصیت استئوآرتریت را دارا می باشد.تغییرات دژنراتیو و مهره های کمری همراه با کم شدن فضای مفصلی و چسبیدن جسم مهره ها مشخصه بیماری است پاتوژنز تغییرات آرتریتی هنوز مشخص نشده است. آسیب مفصلی دژنراتیو با وجود آنکه تهدیدی جهت ادامه زندگی نیست ناتوانی موجود در اشکال حاد استئوآرتریت افراد مسن می باشد ولی در عارضه آلکاپتونوری این آرتروپاتی در سنین بسیار پایینی رخ میدهد.درماناستراژی درمانی ابداع شده بر مغشوش کردن مسیر تبدیل فنیلالانین به تیروزین متمرکز شده است. آسکوربیک اسید (ویتامینC)می تواند از رسوب پی گمانهای بیماری جلوگیری کند و مفاصل آسیب دیده می توانند مورد جراحی قرار بگیرند .روش تشخیص آلکاپتونوریا توسط آزمایش ادرار تشخیص داده می شود. هنگامی که کلریدفریک به ادرار در حال آزمایش افزوده شود رنگ آنرا در بیماران مبتلا سیاه و سفید می کند قبل از اینکه تشخیص آلکاپتونوریا توسط تست تشخیصی انجام شود این آزمایش با استفاده از کروماتوگرافی کاغذی و کرماتوگرافی لایه نازک انجام میپذیرد.در آلکاپتونوریا، میانگین سطح پلاسما 6/6میکروگرم در میلی متر و میانگین سطح اداری12/3 میلی مول در مول کراتینین می باشد.مراقبت های لازم کاهش فنیل آلانین و تیروزین باعث کاهش رفع اسید هموجنتیستیک در ادرار کودک می شود .اینکه محدود کردن رژیم غذایی سبک در مراحل اولیه زندگی از عوارض بعدی آن جلوگیری می کند یا نه؟ معلوم نیست، ولی چنین اقدامی عاقلانه به نظر می رسد.پیش آگهی سایر اعضای خانواده باید تحت مشاورۀ ژنتیکی قرار گیرند. درمان پزشکی سیر رسوب رنگدانه را کندتر میکند. این موضوع عوارض مفصلی و قلبی را به تعویق میاندازد. متأسفانه تاکنون هیچ اقدام پیشگیرانه یا درمانی در رابطه با این بیماری وجود ندارد.محدود کردن رژیم غذایی سودمند خواهد بود، اما رعایت آن اغلب محدود کننده است.
اسید هموژنتیسیک علاوه بر رسوب مستقیم دربافتها با مهار آنزیم لیزیل ئیدروکسیلاز ،مهارکننده بیوسنتز کلاژن نیز هست بدین ترتیب که اسیدهموژنتیسیک نگهداری شده دربدن به طورانتخابی به الیاف کلاژن بافت همبند و تاندونها و وترعضلانی وغضروفها متصل شده وآنها را به رنگ آبی مایل به سیاه در میآورد.اوکرونروز اصطلاحی است که تیره شدن بافتهارا توصیف می کندبه دلیل تجمع پلیمر سیاه اسیدهموژنتیسیک در غضروف و بافتهای مزانشیمی دیگر میباشد.اوکرونروز در بافتهای مختلف مانند غضروفها(بینی.گوش.دنده.حنجره.نای.مفاصل) و تاندونها و نسوج نرم(گونه. دست.فقرات….)اپیدرم. اندوکارد و انتیمای عروق .کلیه. پروستات. ریه .صلبیه ملتحمه و قرنیه. پرده صماخ رخ می دهد ولی بیشتر در گوشها ،بینی و گونه ها دیده میشود که به دلیل تجمع پلیمر سیاه اسیدهموژنتیسیک در غضروف و بافتهای مزانشیمی دیگر میباشد .اوکرونروز می تواند در بافتهای مختلف مانند غضروفها (بینی. گوش. دنده. حنجره. نای. مفاصل) و تاندونها و نسوج نرم (گونه. دست. فقرات.. ..) اپیدرم تشکیل شود.علایم ناشی از بیماری اگرچه هموژنتیک اسیداوری ممکن است بصورت زودرس در اوایل نوزادی و بدلیل تیره شدن پوشک نوزاد تشخیص داده شود .پیگمانتاسیون غیرطبیعی سطح پوست پوشانندهی مفاصل بعد از دهۀ سوم زندگی قابل مشاهده است. بیشتر بیماران ممکن است تا حدود40 سالگی از بیماری خود اطلاعی نداشته باشند، ولی بعد ازآن وجود رنگدانه در صلبیه و یا غضروف گوش شروع به ظاهرشدن می کند .ظهور رنگدانه ممکن است در دندانها، مخاط دهان، ناخن، یا پوست مشاهده گردد.ادرار سیاه رنگ، آبی فام بودن چشم ها، گوش ها یا بینی و افزایش هموجنتیسیک اسید در ادرار و خون از نشانه های بیماری است. ادرار فرد سالم A و ادرار بیمار الکاپتونوریا Bدر اثر افزایش هموجنتیسیک اسید بافتهای بدن تیره شده ورنگدانه ها در قسمت های غضروفی مفاصل، گوش، پوست و صلبیه چشم انباشته می شوند. این بیماری باعث انحطاط پیشرونده غضروف به دنبال انباشتگی هموجنتیسیک اسید میشود. پیامد این امر استئو آرتریت زود هنگام (قبل از55 سالگی)در مفاصلی چون ستون مهره ها، زانوها، ران و شانه ها و همچنین پیری زودرس می باشد.بروز علامت در مفاصل با درد، تورم و محدودیت در حرکت آنها خواهد بود .در شخص مبتلا رسوب کلسیم در غضروف ها میتواند بوسیله اشعه X مورد بررسی قرار گیرد. در مردان رسوب کلسیم در غده پروستات رخ داده و به دنبال آن اختلالات جنسی بروز می کند.دریچههای قلب هم ممکن است دچار اختلال شود.جدی ترین عارضه اوکرونروز ناشی از رسوب رنگدانه ها در غضروفهای مفصلی می باشد.به دلایل نامشخصی این پیگمانتاسیون موجب میشود که غضروف لغزندگی طبیعی خود را از دست داده شکننده و شیاردار گردد.فرسایش و پاره شدگی این غضروف رشته رشته به درون استخوان زیرین رانده میشود و باعث تشدید بیشتر آسیب می گردد. علائم اصلی بیماری در رابطه با رسوب پیگمان در اعضای گرفتار می باشد که مهمترین آنها شامل آرتروپاتی اکرونوتیک، اکرونوزیس قلبی- عروقی ،سنگ های کلیوی وپروستات، واکرونوزیس جلدی و چشمی است. آرتریت مشکل اصلی بیماران به صورت عدم توانایی و از کارافتادگی است و تقریباً در تمام بیماران با افزایش سن ظاهر می شود .اولین علایم معمولاً در مفصل ران، ستون فقرات، زانو، و مفاصلی که عمده وزن بدن را تحمل می کنند دیده می شود.این بیماری در مردان شدیدتر است، اگر چه شیوع آن در هر دو جنس یکسان میباشد.در یک بررسی کلی بر روی تعدادی بیمار، مشخص شد که اکثر بیماران بالای 40 سال علایم آرتروپاتی را به صورت تغییرات دژنراتیو و رسوب پیگمان نشان میدهند. شایعترین محل آن مفاصل زانو، شانه، و لگن است. رسوب پیگمان در سیستم قلبی- عروقی بیماران بیشتر در اندوکاردیوم، دریچه های قلبی خصوصاً آئورت و میترال و دیوارۀ شرایین و وریدها است و در بیماران بالای 50 سال شیوع تنگی دریچه آئورت افزایش می یابد.رسوب پیگمان در دستگاه ادراری- تناسلی بهطور شایع دیده می شو د و در حدود 60%موارد همراه با سنگ کلیه و 100% موارد همراه با سنگ پروستات هستند. گرفتاری چشمی تا 70% موارد در بیماران به صورت پیگمانتاسیون دیده میشود و نقص قابل ملاحظه ای ایجاد نمی کند .آسیب مفصلی دژنراتیو به آهستگی به پیش میرود و معمولا با دهه چهارم زندگی از نظر بالینی قابل تشخیص نمی باشد. آرتریت در مردان معمولا شدیدتر است.آرتریت ناشی از این بیماری خصوصیات بالینی آرتریت روماتیسمی را دارد ولی در پرتونگاری خصوصیت استئوآرتریت را دارا می باشد.تغییرات دژنراتیو و مهره های کمری همراه با کم شدن فضای مفصلی و چسبیدن جسم مهره ها مشخصه بیماری است پاتوژنز تغییرات آرتریتی هنوز مشخص نشده است. آسیب مفصلی دژنراتیو با وجود آنکه تهدیدی جهت ادامه زندگی نیست ناتوانی موجود در اشکال حاد استئوآرتریت افراد مسن می باشد ولی در عارضه آلکاپتونوری این آرتروپاتی در سنین بسیار پایینی رخ میدهد.درماناستراژی درمانی ابداع شده بر مغشوش کردن مسیر تبدیل فنیلالانین به تیروزین متمرکز شده است. آسکوربیک اسید (ویتامینC)می تواند از رسوب پی گمانهای بیماری جلوگیری کند و مفاصل آسیب دیده می توانند مورد جراحی قرار بگیرند .روش تشخیص آلکاپتونوریا توسط آزمایش ادرار تشخیص داده می شود. هنگامی که کلریدفریک به ادرار در حال آزمایش افزوده شود رنگ آنرا در بیماران مبتلا سیاه و سفید می کند قبل از اینکه تشخیص آلکاپتونوریا توسط تست تشخیصی انجام شود این آزمایش با استفاده از کروماتوگرافی کاغذی و کرماتوگرافی لایه نازک انجام میپذیرد.در آلکاپتونوریا، میانگین سطح پلاسما 6/6میکروگرم در میلی متر و میانگین سطح اداری12/3 میلی مول در مول کراتینین می باشد.مراقبت های لازم کاهش فنیل آلانین و تیروزین باعث کاهش رفع اسید هموجنتیستیک در ادرار کودک می شود .اینکه محدود کردن رژیم غذایی سبک در مراحل اولیه زندگی از عوارض بعدی آن جلوگیری می کند یا نه؟ معلوم نیست، ولی چنین اقدامی عاقلانه به نظر می رسد.پیش آگهی سایر اعضای خانواده باید تحت مشاورۀ ژنتیکی قرار گیرند. درمان پزشکی سیر رسوب رنگدانه را کندتر میکند. این موضوع عوارض مفصلی و قلبی را به تعویق میاندازد. متأسفانه تاکنون هیچ اقدام پیشگیرانه یا درمانی در رابطه با این بیماری وجود ندارد.محدود کردن رژیم غذایی سودمند خواهد بود، اما رعایت آن اغلب محدود کننده است.